Деформирующий артроз |
|
|
Деформирующие артрозы независимо от возраста больного и локализации имеют характерные клинические и рентгенологические признаки и прогрессирующее течение.
- Диспластический артроз
- Лечение диспластического артроза
- Статический деформирующий артроз
- Лечение статического деформирующего артроза
- Посттравматический деформирующий артроз
- Клинические симптомы посттравматического деформирующего артроза
- Лечение посттравматического деформирующего артроза
- Послевоспалительный (постинфекционный) артроз
- Первично-хронический артроз
По этиологии деформирующие артрозы разделяют на:
1) диспластические;
2) статические;
3) посттравматические;
4) послеинфекционные;
5) после перенесенного асептического некроза;
6) первично-хронические (генуинные).
Такое разделение дает возможность дифференцированно оценить патологические изменения в суставе и патогенетически подойти к выбору оптимального метода лечения.
Диспластический артроз
Диспластический артроз чаще всего встречается в тазобедренном суставе, возникает вследствие дисплазии, недолеченной в детстве либо не обнаруженной. Умеренный перекос крыши вертлужной впадины ведет к неправильному формированию всех элементов сустава и проксимального конца бедренной кости. Головка бедренной кости имеет неправильную форму (овальную с остеофитом в нижней части) и находится в пределах впадины или в едва заметном подвывихе.
Рентгенологически выявляют угловые нарушения (увеличение шеечно-диафизарного угла и антеверзии), остеофит в виде крючка в нижней части деформированной головки. В молодом возрасте это состояние клинически может себя не проявлять, но декомпенсация возникает во время полового созревания, увеличения массы тела (беременность, ожирение), длительной физической (профессионального) перегрузки конечностей и т.д.
Заболевание сначала проявляется чувством усталости в конечностях и неопределенной болью в области сустава, которая иррадирует в колено и проходит после отдыха. Со временем боль усиливается, появляется защитная изгибно-приводящая контрактура с ограничением движений в суставе, хромота. Диагноз диспластического коксартроза уточняют рентгенологическим исследованием.
Лечение диспластического артроза
При выборе метода лечения следует учитывать пол, возраст, конституцию и профессию больного, характер патологических изменений в суставе, которые в определенной степени позволяют прогнозировать дальнейшее течение заболевания.
Больные, впервые узнав о сути патологии, морально не готовы к оперативному лечению, которое им нужно. В этих случаях назначают консервативную терапию: разгрузка конечности (постельный режим) манжетковым извлечением за голень с постепенным отводом конечности, тепловые процедуры (грелка, парафиновые аппликации и т.п.), анальгетические средства, курс лазеротерапии и т.д.
Безусловно, курс консервативного лечения сразу помогает больным. Но их следует предупреждать, что это временный эффект, потому что первопричина заболевания остается. Больным рекомендуют труд, не связанную с длительным пребыванием на ногах, физической нагрузкой и т.д. Учитывая то, что консервативные методы лечения больных с диспластическим коксартрозом малоэффективны, больным молодого возраста целесообразно рекомендовать операцию в компенсированной стадии заболевания. Операция заключается в коррекции (одномоментной) бедренного и тазового компонентов сустава. Проводят остеотомию бедра, устраняют антеверсию, если она больше 15 °, доводят до 120-125 ° шеечно-диафизарный угол, а при скошенной крыше вертлужной впадины — реконструкцию еге с помощью ауто-, ало- или керамических трансплантатов.
У взрослых хорошо себя зарекомендовала операция Коржа-Мителева — образование крыши вертлужной впадины наклонением пластинки из подвздошной кости и опорой с помощью клинообразного аллотрансплантата, и медиализирующая остеотомия бедренной кости.
При диспластических коксартрозах І-II ступеней с удовлетворительным перекрытием головки бедренной кости краем вертлужной впадины (угол Виберга не менее 20 °) применяют комбинированную остеотомию по В.М. Левинцем, которая включает варизацию, экстензию, деторсию и медиализацию с элементами миотенотомии коротких мышц — ротаторов бедра.
Если есть приводящая контрактура (невозможность отведения ноги) и остеофит в нижней части головки бедренной кости), у взрослых целесообразно применять вторую методику этого же автора — клинообразную вальгизирующую остеотомию, экстензию и латеропозицию дистального отрезка бедренной кости с опусканием большого вертела. Благодаря надежной фиксации металлоконструкциями (Харьковского института ортопедии, системами «АО» и т.п.) после операции применяют внешнюю иммобилизацию. Своевременное оперативное лечение улучшает функцию сустава и предупреждает прогрессирование артроза.
Статический деформирующий артроз
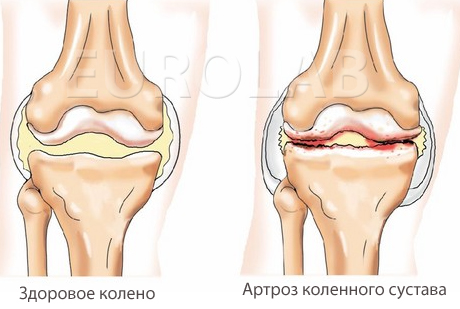
Статический деформирующий артроз возникает вследствие неравномерного распределения нагрузки на суставные поверхности при нарушении оси конечности (вальгусное или варусное отклонения, рекурвация или антекурвация). Чаще статический артроз развивается в коленном и голеностопном суставах вследствие дисплазии мыщелка бедренной кости, привычного вывиха надколенника, эпифизита, неправильного сращения при диафизарных переломах костей и т.п.
Процесс развивается постепенно в течение многих лет. Суставной хрящ со стороны увеличенной нагрузки дегенерирует, становится тоньше, перерастягиваются связки, и расширяется суставная щель с противоположной стороны. Появляется боль, ограничение движений и деформация сустава вследствие краевых компенсаторных костно-хрящевых разрастаний, которые увеличивают площадь нагрузки. Рентгенологически выявляют нарушения оси сегментов конечности, сужение суставной щели со стороны увеличенной нагрузки и расширения ее на противоположной стороне, а на поздних стадиях: артрозные изменения с экзофитамой со стороны нагрузки и остеопорозом с противоположной стороны.
Лечение статического деформирующего артроза
Нарушение оси конечности требует лишь оперативного лечения — корректирующей остеотомии. Своевременно проведенная операция в доартрозной стадии предупреждает возникновение артроза, а в начальной стадии — увеличивает контактную площадь суставных поверхностей и декомпрессию, останавливает его прогрессирование.
На поздних стадиях артроза результаты оперативных вмешательств значительно хуже. Корректирующую остеотомию сочетают с хейлотомией. При артропластике и эндопротезировании коленного сустава у людей умственного труда и пожилых людей ось конечности выравнивают клиновидной резекцией суставного конца большеберцовой кости. У людей тяжелого физического труда при одностороннем гонартрозе целесообразно применять стабилизирующую операцию: артродез.
Надкосточковую корригирующую остеотомию проводят при статических деформирующих артрозах I-II степеней в голеностопном суставе. С помощью компрессионно-дистракционного аппарата после остеотомии удается не только выровнять ось голени, но и, при необходимости, продлить одну из парных костей, чтобы вывести стопу в нормальное положение.
Посттравматический деформирующий артроз
Он обусловлен инконгруентностью суставных поверхностей вследствие неправильного сращения при внутрисуставных переломах (косточек, мыщелков большеберцовой или бедренной кости, надколенника), частых защемлениях поврежденного мениска и т.д. В зависимости от степени анатомической несоответствия суставных поверхностей артроз может быть непосредственным продолжением травмы или развиваться постепенно под влиянием механического раздражения и статико-динамических факторов.
Клинические симптомы посттравматического деформирующего артроза
Больной жалуется на боль и ограничение движений в суставе, в результате чего нарушается функция конечности. При обследовании выявляют припухлость и деформацию сустава, ограничение движений и боль в суставе, атрофию мышц, иногда трофические расстройства. Диагноз уточняют рентгенологически.
Лечение посттравматического деформирующего артроза
Лечебная тактика зависит от степени инконгруентности суставных поверхностей и артрозных изменений в суставе. Если отломки срослись неправильно, и есть незначительные явления артроза, что обнаруживают рентгенологически, проводят восстановительную или реконструктивно-восстановительную операцию с целью восстановления нормального соотношения суставных поверхностей и предупреждение прогрессирования артроза. При относительно удовлетворительном сращении отломков и на начальной стадии артроза применяют комплексное консервативное лечение в поликлинических условиях и реабилитационных отделениях.
Больным физического труда рекомендуют легкую работу, чтобы не перегружать конечности, при неправильной установке стопы супинаторы, пронаторы или ортопедическую обувь. Чтобы разгрузить конечности, предлагают пользоваться палкой. Хорошие результаты наблюдаются после санаторно-курортного лечения (Куяльник и пр).
При частых обострениях и боли, которые становятся причиной длительной нетрудоспособности и истощают больных, проводят оперативное лечение — реконструктивно-восстановительные операции (артропластика), эндопротезирование, а у людей физического труда артродез пораженного сустава.
Послевоспалительный (постинфекционный) артроз
Послевоспалительный (постинфекционный) артроз является следствием неспецифических хронических и острых, а также специфических воспалений суставов, которые сопровождаются деструкцией хряща и продуктивно-деструктивными изменениями во всех элементах сустава. Заболевание начинается медленно клинически рентгенологическими признаками артроза, который постепенно прогрессирует и по своему течению не отличается от других деформирующих артрозов. При выборе метода лечения учитывают возраст, пол и профессию больного, характер и время возникновения воспалительного процесса, его обострения и клинико-рентгенологические изменения в суставе.
Лечение. Больных лечат, как правило, в условиях стационара. Консервативное лечение должно быть патогенетически обоснованным. В комплекс лечебных средств следует включать противовоспалительные и антибактериальные средства. Если они неэффективны, больным проводят оперативное лечение. Оптимальной операцией считают артродез (закрытый внеочаговый или открытый). Артропластику и эндопротезирование не применяют, так как они угрожают рецидивом воспалительного процесса.
Деформирующий артроз после асептического некроза головки бедренной кости у взрослых или болезни Пертеса у детей развивается вследствие компрессионного перелома, который возникает во время нагрузки патологически измененной кости. Поражения головки может быть сегментарным или тотальным, к тому же очень часто процесс бывает двубоковым. Головка бедренной кости деформируется, и ее форма не соответствует вертлужной впадине.
Инконгруентность суставных поверхностей вызывает боль и ограничение движений в суставе. Это приводит к анталгической контракции мышц, увеличение давления на головку бедренной кости, что, в свою очередь, еще больше увеличивает боль. Возникает замкнутый патологический круг, который сопровождается контрактурой, функциональным укорочением и нарушением функций конечности.
Правильное лечение больных с асептическим некрозом головки бедренной кости может предупредить возникновение деформирующего артроза. Если не соблюдают режим разгрузки конечности, процесс заканчивается одно или двусторонним коксартрозом. Консервативное лечение больных с коксартрозом проводят при незначительной деформации головки бедренной кости и сохраненной функции сустава в период обострения боли. Когда есть значительная деформация, рассчитывать на успех консервативной терапии нельзя, и больным предлагают оперативное лечение. Методом выбора при двустороннем коксартрозе является артропластика тазобедренного сустава, а когда ее проведение невозможно, применяют эндопротезирование одного сустава и артродез второго. При одностороннем коксартрозе у людей физического труда проводят артродез, а в других — артропластику или эндопротезирование.
Первично-хронический артроз
Первично-хронический артроз возникает у людей среднего и пожилого возраста. Повреждается преимущественно один или два симметричных суставы. Чаще встречается деформирующий артроз тазобедренного сустава (коксартроз), реже коленного (гонартроз). Инвалидность при коксартрозе в 3 раза выше, чем при гонартрозе, и в 7 раз выше, чем при поражении голеностопного сустава.
Этиология и патогенез. Заболевание полиэтиологическое, причину в большинстве случаев выяснить не удается, и поэтому его называют генуинным артрозом.
Возникновение заболевания связывают с действием ангиотрофических факторов. Нарушение микроциркуляции и венозный стаз ведут к нарушению метаболизма в суставном хряще.
Полярографическим исследованием (А. П. Олекса, 1972) установлено не только сниженное поступление кислорода в сустав, но и медленную его утилизацию (жгутовая проба). Эти изменения коррелируют со степенью развития гонартроза.
Доказано (Е. П. Подрушняк, 1987), что у людей уже после 40 лет жизни можно обнаружить деструктивные изменения в хряще, которые по мере старения увеличиваются. В ранней стадии дегенеративных изменений в хряще уменьшается содержание хондроитинсульфата, в синовиальной жидкости содержание сульфаполисахаридов, и увеличивается их количество в сыворотке крови. Меняется цитологический, белковый и ферментный состав синовиальной жидкости. Важное значение в деструкции имеет фактор износа хряща, что доказано в эксперименте турбологичными исследованиями, а также клинически у спортсменов.
Возникновению артроза могут способствовать также травма, хроническая инфекция, наследственность и т.д. М. Г. Астапенко (1987) установила, что при всех стадиях деформирующего артроза деструкция хряща сопровождается иммунологическими реакциями.
Дистрофические изменения возникают в хряще и костной ткани суставных концов с образованием субхондральных кист. Суставной хрящ становится тоньше, разволокненным, шершавым, теряет свой нормальный блеск, цвет, упругость и прочность. Под влиянием нагрузки он может вторично травмироваться, что вызывает появление трещин или эрозий дегенеративно-дистрофического происхождения. Одновременно в процесс вовлекаются мягкотканные элементы сустава (капсула, синовиальная мембрана, мениск).
Гиперплазия синовиальной мембраны иногда ведет к гиперпродукции синовиальной жидкости, что клинически проявляется артрозо-артритом. Со временем в суставе преобладает пролиферативный процесс, и тогда, в результате рубцевания, сустав становится «сухим» с выраженной деформацией и контрактурой, компенсаторными краевыми костно-хрящевыми экзостозами (остеофитами).
Клинические симптомы. Болезнь развивается постепенно. Боль в суставе в большинстве случаев появляется через несколько лет от начала процесса. Вначале больные чувствуют усталость в концовке и незначительная боль в конце дня после перегрузки сустава, которые проходят после отдыха. При генуинных артрозах может появляться «стартовая боль»: после отдыха, когда больной встает, боль больше и уменьшается, когда больной расходится. Впоследствии боль нарастает и постоянно беспокоит больного.
При коксартрозе боль отдает в нижнюю треть бедра или в коленный сустав, что является причиной диагностических ошибок. Иррадиация боли указывает на вовлечение в процесс параартикулярных тканей (запирательного нерва). Больной щадит конечность, прихрамывает. Появляется защитная анталгическая контракция мышц, под влиянием которой увеличивается давление на суставные поверхности, а это, в свою очередь, негативно влияет на патологически измененный хрящ и еще увеличивает боль. В начале заболевания исчезают пассивные дополнительные движения в суставе и возникает четко выраженная контрактура: в одноосном суставе (коленном) — сгибальная, а в многоосевом (тазобедренном) — сгибально-приводная. Это приводит к хромоте, которая обусловлена функциональным укорочением конечности. Кроме того, постепенно уменьшается амплитуда движений в суставе. Визуально и пальпаторно определяют наличие деформации сустава. Пальпаторно можно почувствовать хруст в суставе при движении.
В течении заболевания, по Н. С. Косинской, различают 3 стадии. І стадия: есть «стартовая боль» в суставе или она появляется после перегрузки конечности. Амплитуда движений может быть в пределах нормы или несколько ограниченной. Рентгенологически выявляется незначительное сужение суставной щели, участки оссификации суставного хряща, едва заметны краевые разрастания.
II стадия - характеризуется выраженной болью, которая уменьшается после длительного разгрузки, контрактурой с функциональным укорочением конечности и хромота. При движении больные испытывают трение и хруст в суставе. Могут появляться вторичные статические изменения в позвоночнике. Рентгенологически суставная щель резко сужена, выражены краевые остеофиты, суставные поверхности деформированы с явлениями субхондрального склероза и зонами кистозно-дистрофических просветлений.
III стадия — это резкое ограничение движений в суставе, до шатающихся (ригидность сустава). Боль в суставе беспокоит больного, но он обращается за помощью в связи с резким нарушением функций конечности, особенно когда пораженные два парных суставы. Могут быть резко выражены вторичные статические изменения не только со стороны позвоночника, но и конечностей. Рентгенологически суставная щель почти отсутствует, суставные поверхности резко деформированные с массивными остеофитами и параартикулярными осификатами. Суставные концы костей остеопорозных с субхондральной зонами склероза и нечетко ограниченными овальными просветлениями.
Лечение больных с первично-хроническим артрозом может быть консервативным и оперативным. Консервативное лечение включает медикаментозную, физио- и бальнеотерапию, а также разгрузки конечности, предупреждение и устранение контрактур. Больным назначают анальгезирующие и противовоспалительные средства (амидопирин, Реопирин — 0,25 г 3 раза в день, бутадион и индометацин — 100 мг в сутки, хингамин — 250 мг в сутки, ибупрофен и т.п.).
Внутреннеартикулярно 2-3 инъекции вводят триамцинолона ацетонид (по 1 мл через 4-5 дней), который тормозит развитие экссудативного процесса. Введение стероидных препаратов в сустав требует строго соблюдать правила асептики (сочетают с антибиотиком), так как могут возникать тяжелые осложнения, например гнойный артрит.
Хорошие результаты дает введение в сустав ингибиторов протеолиза (трасилол, контрикал), особенно в III стадии артроза. Положительный эффект наблюдается, когда вводят артепарон. На фоне комплексной терапии достаточно устойчиво задерживает прогрессирование артроза внутрисуставное вливания 15% раствора поливинилпиролидола (4-5 инъекций) как заменителя и аналога синовиальной жидкости.
С целью улучшения регионарного кровообращения на ранних стадиях артроза попытки введения в сустав углекислого газа и кислорода. Однако их положительное влияние вызывает сомнения. Лучшие результаты бывают после оксибаротерапии. С этой же целью больным назначают физио- и бальнеолечение, УВЧ, аппликации парафина или озокерита, электрофорез новокаина, мумие, радоновые ванны и т.д.
Применение сульфидной терапии считают патогенетическим методом лечения артроза, способным предупредить прогрессирование процесса. Сероводородные ванны и грязи, электрофорез с ихтиолом нормализуют в хряще тиоловые группы и серосодержащие соединения, активность ферментов, обменные процессы, увеличивают сроки ремиссии. В последнее время с успехом применяют лазеро- и криотерапию при лечении по поводу артрозов. Действуя на рефлексогенные зоны излучением гелийнеоновый лазера (ЛГ-75), улучшают кровообращение и обменные процессы в суставе, уменьшают боль.
Криомассаж суставов и криопунктура спецустройствами (В. С. Ковнацкая с соавт., 1987) обладает противоотечным и анальгезирующим действиями. Е. В. Панков применяет криотерапию при артропластике при II-III степени артроза, что уменьшает боль и предупреждает послеоперационный отек.
Если есть сопутствующий остеохондроз, проводят новокаиновые блокады поясничного отдела позвоночного столба. Как правило, комплексное консервативное лечение дает хорошие результаты с длительной ремиссией при артрозах I-II степени. Если процесс прогрессирует, то применяют оперативные методы лечения. Чаще оперируют суставы нижней конечности и чрезвычайно редко — верхней.
Если есть односторонний коксартроз у людей физического труда, методом выбора может быть артродез тазобедренного сустава. Артропластика показана при двустороннем или одностороннем коксартрозе, если труд больного не связан с длительной нагрузкой конечности.
Во время операции удаляют краевые экзостозы, моделируют головку бедренной кости и применяют интерпонирующиематериалы (консервированные оболочки). Успешно применяют моделирующую артропластику с остеотомией бедренной кости по М. И. Кулиш. Широкое распространение получило эндопротезирование тазобедренного сустава, которое проводят больным в возрасте свыше 50 лет, и у которых работа не связана с физической нагрузкой.
У больных с двусторонним коксартрозом хороших результатов достигают, когда делают артродез одного сустава и эндопротезирование — второго.
Чтобы улучшить кровоснабжение пораженного коленного сустава, проводят тунелизацию эпифиза большеберцовой кости, а иногда через туннель подводят фасцию на ножке (фасциопластика) или аллогенных матрикс или кость. В. В. Кузьменко с соавт. (1987) применил во II стадии артроза артротомию с хейлотомией и мобилизацией сустава.
В III стадии гонартроза хорошие результаты бывают после артропластики коленного сустава, особенно после экономных резекций с сохранением связочного аппарата, или артродеза, когда есть односторонний гонартроз у людей физического труда. Учитывая тяжесть указанных оперативных вмешательств у пожилых людей с сопутствующей патологией внутренних органов, применяют паллиативные декомпрессивно-анталгические операции (тунелизация, миотомия, операцию Фосса, невротомия запирательного нерва и т.д.).



