Черепно-мозговая травма: лечение |
|
|
Черепно-мозговая травма – наиболее частая причина смерти у лиц молодого возраста. Летальность при тяжелой ЧМТ (3-8 баллов ШГ) остается на очень высоком уровне – 30-50%.
- Ведение больных с ЧМТ
- Обследование
- Мониторинг
- Анестезиологическое пособие
- Особенности лечения при сочетанной травме
- Острый период ТЧМТ. Лечение
- Первоочередные мероприятия
|
Таблица 1. Шкала Глазго |
|||
|
ХАРАКТЕР АКТИВНОСТИ |
РЕАКЦИИ |
БАЛЛЫ |
|
|
Открывание глаз |
самостоятельное |
4 |
|
|
на словесную ко-манду |
3 |
||
|
на боль |
2 |
||
|
отсутствует |
1 |
||
|
Двигательная реакция |
выполнение сло-весной команды |
6 |
|
|
локализация боли |
5 |
||
|
отдергивание ко-нечности |
4 |
||
|
сгибание конеч-ности на боль |
3 |
||
|
разгибание ко-нечности на боль |
2 |
||
|
отсутствует |
1 |
||
|
Словесный ответ |
определенный |
5 |
|
|
спутанный |
4 |
||
|
неадекватный |
3 |
||
|
непонятный |
2 |
||
|
отсутствует |
1 |
||
Всего 3-15 баллов.
Соответствие характеристик по шкале Глазго с традиционными методами.
|
15 |
ясное сознание |
|
13-14 |
оглушение |
|
9-12 |
сопор |
|
4-8 |
кома |
|
3 |
терминальная кома |
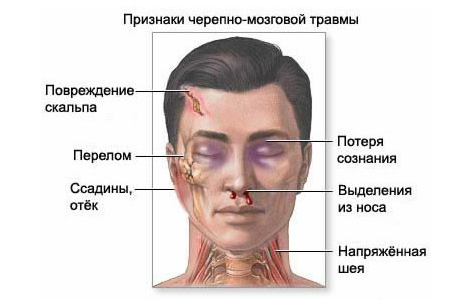
Ведение больных с ЧМТ
При нарушении функций жизненно важных органов обследованию должны предшествовать неотложные мероприятия – интубация трахеи, проведение ИВЛ, введение вазопрессоров. Сбор информации врачи проводят по схеме: Кто? Где? Когда? Что произошло? Из-за чего, после чего? Что было раньше?
Далее нужно определить глубину нарушения сознания по шкале Глазго.
Клинические проявления (симптомы) ЧМТ тяжелой степени в остром периоде
(первый период)
Критерии: 3-8 баллов по шкале Глазго. Поражаются верхние и нижние отделы головного мозга, продолговатый мозг.
Клиника: кома, реже глубокий сопор, нормотермия или гипертермия, снижение или повышение АД и ЧСС, нарушение ритма дыхания. Нейродистрофические изменения внутренних органов, кожных покровов, асимметрия АД.
Ориентировочная продолжительность этого периода 7-14 дней.
Клинические проявления ЧМТ средней степени тяжести в остром периоде (первый период)
Критерии: 9-12 баллов по шкале Глазго. Поражаются большие полушария, экстрапирамидная система.
Клиника: сопор, гипокинезия, гипомимия, каталептическое состояние, повышение тонуса мышц конечностей, гипертермия от 37°С до 38,5°С, артериальное давление, ЧСС нормальные или умеренно повышены, наблюдается асимметрия рефлексов.
Обследование
Больные должны подвергаться динамическому неврологическому наблюдению и инструментальным методам обследования:
- сразу при поступлении в отделение;
- повторно через 3 часа;
- затем ежесуточно;
- в случае ухудшения состояния – незамедлительно;
- неврологическое обследование (невропатолог);
- компьютерная томография головы – если такая возможность имеется;
- рентгенография грудной клетки, черепа в двух проекциях, шейного отдела позвоночника;
- эхоэнцефалоскопия (если КТ не выполнена);
- люмбальная пункция, если другие методы не дают достаточной информации или подозревается менингит.
Внимание! Почти каждый десятый пациент с тяжелой черепно-мозговой травмой, одновременно имеет и повреждение шейного отдела позвоночника. Пока повреждение позвоночника не будет исключено, следует вести как больного, имеющего травму позвоночника.
Соответственно, все больные с ЧМТ должны быть в воротниках-фиксаторах шейного отдела до момента исключения повреждения шейного отдела позвоночника.
Лабораторное обследование:
- общий анализ крови и мочи,
- гематокрит,
- глюкоза,
- мочевина,
- креатинин крови,
- газы крови и КОС,
- электролиты крови (натрий, калий, магний),
- осмолярность крови.
- кровь и моча на содержание алкоголя, токсических веществ.
Мониторинг
Наряду со стандартным мониторингом (неинвазивное АД, ЧСС, ЧД, сатурация крови, ЭКГ и т.д.), у пациентов с поражениями мозга должен проводиться нейро-мониторинг. Во всех развитых странах общепризнанными методами мониторинга являются: непрерывное измерение внутричерепного давления, контроль оксигенации мозга, тканевой микродиализ, измерение мозгового кровотока и многие другие.
Именно на основе этих данных и строится лечение больных с черепно-мозговой травмой. И, в первую очередь, благодаря внедрению современного нейромониторинга, была снижена смертность и инвалидность в этой группе больных. Но в маленьких городах и, тем более селах, использовать эти методы нет никакой возможности.
Анестезиологическое пособие
- Гиперкапнии следует избегать. Лучше использовать полуоткрытый контур, большую скорость подачи газовой смеси (>6 л/мин), если нет капнографического контроля;
- Режим нормовентиляции, при необходимости, умеренной гипервентиляции (РаСO2, PetCO2 32-40 мм рт. ст.);
- Тотальная внутривенная анестезия на основе пропофола – анестезия выбора, если нет грубых гемодинамических нарушений. Также используют тиопентал натрия, наркотические анальгетики, бензодиазепины, изофлуран, севофлуран, оксибутират натрия. Натрия хлорид 0,9% – в качестве основного препарата для инфузии;
- 3-7,5% раствор натрия хлорида (HS) при признаках внутричерепной гипертензии.
Нельзя использовать:
- фторотан,
- закись азота,
- р-ры глюкозы,
- кетамин,
- растворы альбумина и ГЭК,
- декстраны.
Доказано, что систематическое применение растворов альбумина при ЧМТ может увеличивать ранние смертельные исходы.
Особенности лечения при сочетанной травме
При сочетанной травме, наряду с традиционными мероприятиями (инфузионная терапия, восполнение кровопотери) использовать раннее назначение ингибиторов фибринолиза: болюс транексамовой кислоты 10-15 мг/кг за 10 минут, затем инфузия 1 г в течение 8 часов. Это позволяет уменьшить кровопотерю, и, возможно, и объем внутричерепного кровотечения. Избегать даже кратковременных эпизодов гипотонии. При необходимости, наряду с инфузионной терапией, ис-пользовать введение вазопрессоров.
Среднее артериальное давление нужно поддерживать чуть выше 90 мм рт. ст.
После окончания хирургического вмешательства осуществляют перевод пацинта в палату интенсивной терапии на управляемом дыхании.
Острый период ТЧМТ. Лечение
Первичное повреждение мозга, которое произошло в момент травмы, уменьшить врачи не могут. Лечение должно быть направлено на предотвращение вторичных повреждений мозга, которые развиваются уже после получения человеком травмы. Многие факторы могут способствовать возникновению их. В первую очередь это гипотензия, гипоксия, повышенное внутричерепное давление. Начать терапию нужно именно с их коррекции.
Первоочередные мероприятия
Больному нужно придать полусидячее положение с приподнятым головным концом кровати на 25-45 градусов. При наличии у пацинта проявлений аспирационного синдрома и нарушенного сознания (кома, глубокий сопор) — рекомендуется срочная интубация трахеи и проведение санации трахеобронхиального дерева. При наличии в аспирируемой жидкости твердых частиц пищи, прогрессировании острой дыхательной недостаточности, необходима экстренная лечебно-диагностическая бронхоскопия.
Следующие параметры гомеостаза нужно контролировать и поддерживать до выхода больного из тяжелого состояния:
- РаO2 не ниже 70 мм рт. ст;
- РаСO2 в пределах 36-40 мм рт. ст;
- petCO2 35-40 мм рт. ст;
- SpO2 90-98 %;
- систолическое АД в пределах 100-160 мм рт. ст;
- среднее артериальное давление 85-95 мм рт. ст;
- водный баланс ±500 мл;
- натрий крови 140-155 ммоль/л;
- pH 7,35-7,45;
- магний крови 0.75-1.0 ммоль/л;
- глюкоза крови 4,6-10 ммоль/л;
- осмолярность крови 290-300 мосм/л;
- гематокрит 30-35 процентов;
- Нb не ниже 90-100 г/л;
- температура тела не выше 37,5°С;
- внутричерепное давление < 20 мм рт. ст;
- церебральное перфузионное давление не менее 60-80 мм рт. ст.




