Венозная тромбоэмболия: профилактика |
|
|
Источник ТЭЛА и факторы риска
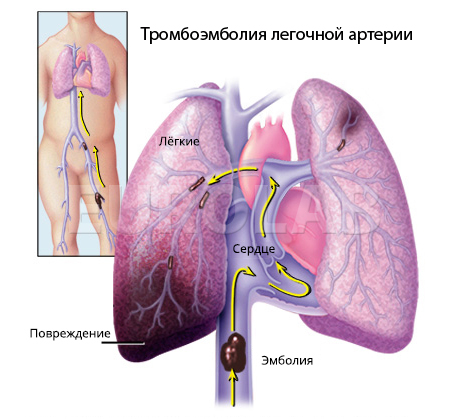
Чаще всего вызывает тромбоэмболию легочной артерии тромбоз магистральных вен нижних конечностей и таза. ТЭЛА – это часто осложнение у пациентов, которые перенесли хирургические операции и прочие инвазивные вмешательства. Венозный тромбоз возникает по причине стаза крови в венах ног, повышенной способность крови к тромбофилии (или образованию тромбов), а также из-за угнетения фибринолитической активности крови.
Острый венозный тромбоз развивается у 30% оперированных общехирургических больных, у 70-80% после травматологических и ортопедических вмешательств и более чем у 50% больных с висцеральными формами рака (синдром Труссо). С помощью адекватных профилактических мероприятий можно уменьшить частоту послеоперационных тромботических осложнений в 3-4 раза. По причине этого в 8 раз уменьшается летальность после проведения операцией, причиной которой является тромбоэмболия легочной артерии.
В приказе 233 устанавливается следующая градация факторов риска тромбоэмболии у стационарных больных (при наличии более одного фактора риска общий риск возрастает).
Группа низкого риска ТЭЛА
Факторы риска, предопределенные операцией: неосложненные вмешательства продолжительностью до 45 минут (грыжесечение, аппендэктомия, аборт, трансуретральная аденомэктомия, роды).
Группа высокого риска ТЭЛА
(наличие одного из следующих признаков или любое их сочетание).
Факторы риска, обусловленные операцией:
- ортопедические и травматологические операции на крупных суставах и костях, ампутация бедра;
- расширенные операции на органах грудной, брюшной полостей и забрюшинного пространства (гастрэктомия, панкреатэктомия, экстирпация пищевода, колэктомия и др.);
- планируемая продолжительность операции более 2 часов;
- эндоваскулярные вмешательства (имплантация стентов в сосуд, баллонная дилатация артерий, эндоваскулярная тромбэктомия и др.).
Факторы риска, обусловленные состоянием больного:
- тромбоз глубоких вен или тромбоэмболия в анамнезе, варикозное расширение вен;
- висцеральные злокачественные новообразования, химиотерапия;
- гнойная инфекция;
- паралич нижних конечностей, длительная иммобилизация больного;
- возраст старше 45 лет;
- сахарный диабет;
- тромбофилии;
- прием эстрогенов;
- ожирение;
- иммобилизация больного более 4 дней до операции;
- послеродовой период менее 6 недель;
- сердечная или легочная недостаточность второй и выше стадии.
Профилактика ТЭЛА
Профилактика тромбоэмболии у пациентов обеих (NB!) групп риска включает следующие мероприятия:
- медики должны обеспечить максимально возможную активность мышц нижних конечностей (ног) пациентов, которые длительное время пребывают в постельном режиме;
- максимальную и возможно более раннюю активизацию больных, перенесших хирургические вмешательства;
- местные процедуры, увеличивающие объемный поток крови через глубокие вены нижних конечностей (эластическая компрессия нижних конечностей, перемежающаяся пневмокомпрессия).
Профилактика ТЭЛА в группе высокого риска
У пациентов высокого риска для профилактики тромбоэмболии дополнительно используется введение препаратов, снижающих риск тромботических осложнений.
Алгоритм профилактики прямыми антикоагулянтами
Уровень тромбоцитов исследуется до начала гепаринопрофилактики, к концу первой недели, через 10 дней после ее начала. При исходной тромбоцитопении ниже 50×109/л препараты гепарина не назначаются. При снижении исходно нормального уровня тромбоцитов менее 100×109/л препараты гепарина немедленно отменяются.
Правила введения гепаринов (в том числе и низкомолекулярных):
- Препарат нельзя вводить внутримышечно;
- Инъекции желательно проводить в положении больного лежа;
- Инъекции следует производить в параумбиликальную область. Иглу вводят вертикально на всю ее длину, придерживая складку кожи между большим и указательным пальцами. Складку отпускают только после завершения инъекции и извлечения иглы. Не следует массировать место инъекции после введения препарата;
- Нельзя смешивать с другими лекарствами.
Начало применения и длительность гепаринопрофилактики
Первую инъекцию выполняют за 2 или за 12 часов до операции (последний режим предпочтительнее, если планируется регионарная анестезия).
Продолжительность профилактической гепаринизации не менее 10 дней. При сохранении факторов риска:
- иммобилизация;
- гнойная инфекция;
- длительная катетеризация центральных сосудов;
- химиотерапия;
- сахарный диабет;
- не удаленная злокачественная опухоль;
- тромбофилии, исключая дефицит антитромбина III;
- ортопедические вмешательства.
Когда целесообразно продлить профилактику антикоагулянтами:
В этом случае дополнительным аргументом может служить сохранение тромбинемии (высокий уровень растворимых фибринмономерных комплексов и др.). Завершение профилактического курса производится индивидуально с учетом динамики факторов риска и тромбинемии. Пролонгация проводится низкомолекулярными гепаринами в указанных выше дозах, либо другими антикоагулянтами (например, варфарином под контролем МНО – международное нормативное отношение в пределах от 2,0 до 3,0, у лиц старше 65 лет от 1,5 до 1,8).
Эффективной такая профилактика считается, если нет симптомов появления и развития тромбоза глубоких вен и тромбоэмболии легочной артерии. Среди абсолютных противопоказаний к приему больным антикоагулянтов называют, прежде всего, продолжающееся кровотечение. Также противопоказания включают повышенную чувствительность к лекарственному средству и прочим гепаринам, выраженные нарушения функционирования печенки, тромбоцитопению меньше 100×109/л.
Передозировка антикоагулянтов
В случае кровотечения врачи внутривенно вводят 1% раствор протамина сульфата. Гепарин используют так: для нейтрализации 100 ЕД гепарина вводят 0,1 мл 1% раствора протамина сульфата. Актуально применение в данных целях низкомолекулярных гепаринов: 0,6 мл 1% раствора протамина сульфата нейтрализует 0,1 мл низкомолекулярного гепарина.
Отдельные антикоагулянты
Гепарин
Гепарин натрия назначается в дозе 15000 ME на 24 часа, а при массе тела больного менее 50 кг суточную дозу гепарина снижают до 10000 ME. В плановой хирургии первая инъекция осуществляется за 2 часа до операции, интервал между инъекциями 8 часов
Низкомолекулярные гепарины
Есть два подхода к назначению препаратов: основанный на расчетах и на результатах клинических исследований. Расчет дозы: от 4000 до 6000 ЕД анти Ха в сутки. Инъекции делают 1 или 2 раза в сутки. В экстренной хирургии возможно начало гепаринопрофилактики после хирургической операции, но не позже 12 часов после ее окончания.
Дальтепарин (фрагмин) суточная доза 5000 ME, при массе тела выше 120 кг суточная доза 7500 ME. В клинических исследованиях изучена суточная доза 5000 ME.
Надропарин кальция (Фраксипарин) суточная доза 5750 ME (0,6 мл), при массе тела выше 120 кг суточная доза 7550 ME (0,8 мл). В клинических исследованиях показана более высокая эффективность дозировки 0,3 (2875 ЕД), чем нефракционированного гепарина в дозе 15000 ЕД в сутки, в одном исследовании при весе пациентов свыше 70 кг использовалось 0,6 мл надропарина кальция (5750 ЕД).
Эноксипарин (Клексан) суточная доза 4000 ME (40 мг), при массе тела выше 120 кг суточная доза 6000 ME (60 мг). В исследованиях, в основном, показана эффективность 30-40 мг эноксапарина, имеются сообщения о том, что доза 20 мг статистически не отличается по эффективности от 15000 ЕД нефракционированного гепарина в сутки.
Ингибиторы Xa фактора
Ривароксабан (Ксарелто) прямой ингибитор Xa фактора (выпускается в таблетках), назначают его по 10 мг 1 раз в сутки. Противопоказан при беременности и почечной недостаточностьи тяжелой степени (КК ≤15 мл/мин).
Фондапаринукс (Арикстра), синтетический ингибитор Xa фактора. Препарат вводят не ранее чем через 6 ч после завершения операции по 2,5 мг 1 раз в сут-ки п/к. У больных, возраст которых более 75 лет, и/или масса тела меньше 50 килограмм, и/или у которых умеренно нарушенна функция почек (КК≤ 3050 мл/мин), от введения препарата лучше воздержаться.
Непрямые антикоагулянты
Варфарин
Препарат представляет собой антикоагулянт непрямого действия, ингибирует синтез витамин К-зависимых факторов свертывания S в печени. Оптимальное антикоагулянтное действие наблюдается на 35 день от начала применения и прекращается через 35 дней после приема последней дозы.
Фармакодинамика, фармакокинетика
Абсорбция полная. Метаболизируется в печени с образованием неактивных и слабоактивных метаболитов, которые реабсорбируются из желчи. Период полувыведения составляет 40 ч. Выводится почками. Показания:
- лечение инфаркта миокарда в качестве дополнительного средства;
- профилактика и лечение тромбоэмболии легочной артерии, тромбоза глубоких вен и магистральных артерий;
- ведение больных с протезами клапанов сердца.
Противопоказания:
- тяжелая артериальная гипертензия;
- геморрагические диатезы;
- кровотечения;
- выраженные нарушения функции печени и почек;
- дефицит протеинов С и S;
- беременность и лактация.
Критерии эффективности. Отсутствие признаков возникновения и прогрессирования тромбоза глубоких вен и тромбоэмболии легочной артерии.
Принципы подбора, изменения дозы и отмены. При профилактике тромбоэмболии и венозного тромбоза варфарин назначают в качестве средства для длительной терапии в случае сохранения факторов риска и признаков тромбинемии. Принимать его нужно внутрь однократно в одно и то же время суток, первые 23 дня одновременно с введением гепаринов. Начальная доза 2,5 мг в сутки, режим дозирования устанавливается индивидуально по международному нормализованному отношению (MHO, INR), которое должно находиться в пределах от 2,0 до 3,0.
Длительность профилактики определяют индивидуально с учетом исчезновения факторов риска и тромбинемии. При окончании профилактики препарат отменяют постепенно, уменьшая суточную дозу ежедневно на 25%. Препарат отменяют при геморрагическом синдроме и некрозе кожи.
Передозировка. В случае выраженного кровотечения в/в вводят плазму свежезамороженную, факторы свертывания (PPSB), викасол. Предостережения и информация для медицинского персонала. До достижения терапевтического уровня MHO следует проводить исследования крови 1 раз в 2 дня, в дальнейшем 1 раз в 2 недели.
Особенности применения и ограничения при беременности, кормлении грудью, у детей в различных возрастных группах, в пожилом возрасте, при недостаточности функции почек, печени, при отдельных заболеваниях и др. Варфарин проникает через плаценту, оказывает тератогенное действие, поэтому не должен использоваться во время беременности.
Побочные эффекты и осложнения Некрозы кожи, кровотечения.
Взаимодействие с другими лекарственными средствами. Потенцирует действия антиагрегантов, нестероидных противовоспалительных средств, других антикоагулянтов.
Формы выпуска. Таблетки 2,5 мг.
В какие сроки после операции назначается варфарин? Данное лекарственное средство применяют обычно не ранее, чем через две недели после перенесенного вмешательства – слишком высокий риск геморрагических осложнений.
Хирургические вмешательства с максимальным риском ТЭЛА
Группа хирургических вмешательств, после которых риск развития тромбоэмболии легочной артерии максимален:
- ампутация бедра;
- протезирование тазобедренного сустава;
- остеосинтез бедра;
- протезирование коленного сустава.
Причем повышенный риск тромбозов сохраняется очень длительное время – более 30 суток. У этой категории больных низкомолекулярный гепарин лучше всего назначить за 12 часов до операции. Также рекомендуется проводить длительную тромбопрофилактику повышенными дозами низкомолекулярных гепаринов.
Регионарная анестезия и ТЭЛА
Регионарная анестезия снижает риск тромбоэмболии. Существуют данные, что применение регионарной анестезии (спинальная и эпидуральная анестезия), по сравнению с общей, существенно (более чем в 2 раза) уменьшает риск развития тромбозов глубоких вен при операциях на нижних конечностях. Но в последне время, согласно данным ведущих клиник, использование перемежающейся пневмокомпрессии и низкомолекулярных гепаринов, свели эту разницу к минимуму.
Особенности проведения регионарной анестезии при применении гепаринов
При применении спинальной или эпидуральной анестезии введение гепарина следует отложить на послеоперационный период, но не более, чем на 12 часов. Ну и в целом, на фоне продолжающейся гепаринотерапии, лучше отказаться от проведения спинальных и эпидуральных пункций. В том числе – и с диагностической целью, т.к. существует риск образование гематомы и сдавления спинного мозга.



