Перелом бедра |
|
|
Среди переломов нижней конечности чаще встречаются переломы костей голени, реже — бедренной кости и костей стопы.
- Перелом бедра: виды
- Переломы головки бедренной кости
- Переломы шейки бедренной кости
- Аддукционный перелом шейки бедренной кости
- Осложнения при лечении перелома бедра
- Вертлюжные переломы бедра
- Изолированные переломы вертлюгов бедра
- Диафизарные переломы бедра
- Переломы дистального конца бедренной кости
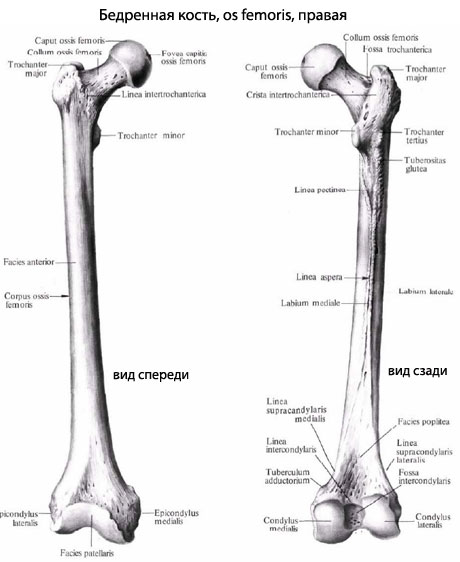
Перелом бедра: виды
Переломы бедренной кости составляют около 10% всех переломов скелета и возникают вследствие прямой и непрямой травмы. Различают переломы проксимального конца, диафиза и дистального конца бедренной кости. Переломы бедренной кости принадлежат к тяжелым травмам, которые часто сопровождаются травматическим шоком, кровотечением, в частности при открытых переломах.
Переломы проксимального конца бедренной кости по локализации делят на переломы:
1) головки;
2) шейки (субкапитальний или эпифизеолиз у детей, трансцервикальный, базальный);
3) вертлужной участка (изолированные переломы вертлюга, черезвертлюжные, междувертлюжные).
Этот раздел характеризует условия срастания переломов проксимального конца бедренной кости. Переломы головки и шейки бедренной кости имеют отрицательную травматологическую характеристику:
1) внутрисуставной перелом и отломки омываются синовиальной жидкостью;
2) надкостницы шейки не имеет остеогенного слоя клеток;
3) нарушается кровоснабжение головки;
4) малая площадь соприкосновения отломков.
Переломы головки бедренной кости
Переломы головки бедренной кости встречаются чрезвычайно редко, возникают во время сильного удара вдоль оси приведенного бедра, когда край вертлужной впадины срезает конец головки. По сути, это переломовывих бедра. Клинико-рентгенологическая диагностика несложна. По поводу перелома головки бедренной кости без смещения отломков лечат скелетным извлечением (для разгрузки) в течение 4-6 недель, а затем, не нагружая конечности, проводят ЛФК, массаж мышц, тепловые процедуры.
При переломах со смещением отломков и переломовывихах головки показана открытая репозиция и фиксация отломков (спицами Клршнера, костным штифтом) с последующим лечением, как при переломе без смещения. Контрольные рентгенограммы необходимы для того, чтобы не пропустить асептического некроза фрагментов головки. Ходить с помощью костылей с дозированной нагрузкой позволяют через 2,5-3 мес. При благоприятном течении процессов сращения отломков работоспособность восстанавливается через 4-6 мес.
В случаях, когда возникает асептический некроз, продолжают консервативное лечение в течение 2 лет и более. Лучшие функциональные результаты наблюдаются после моделирующей артропластики или эндопротезирования тазобедренного сустава.
Переломы шейки бедренной кости
Переломы шейки бедренной кости встречаются преимущественно у пожилых людей (в среднем 69 лет) и у женщин.
Механогенез перелома связывают с падением больного и ударом в область большого вертела. В зависимости от положения бедра различают отводные (абдукционные) или приводные (аддукционные) переломы. В. А. Чернавский объясняет механогенез иначе — падение больного не является причиной, а следствием перелома хрупкой старческой кости, гипотонуса атрофированных мышц и снижение защитной реакции. Линия перелома может быть поперечной, т.е. перпендикулярной оси шейки, или косой. В зависимости от этого отломки имеют большую или меньшую тенденцию к смещению.
При абдукционных переломах бедренная кость отводится вместе с периферическими отломками шейки, а головка остается в вертлужной впадине, несколько ротируется и приводится. Нарушается ось шейки с образованием угла, открытого наружу. Таким образом, головка бедренной кости будто нанизывается на периферический отломок, а рефлекторное сокращение мышц еще больше сбивает их между собой.
Хотя больной ощущает боль в тазобедренном суставе, но может идти, наступая на ногу. Когда он лежит, может согнуть ногу в колене и даже ее поднять. Локальная пальпация, постукивание по оси бедра и ротационные движения увеличивают боль. Внешнюю ротацию бедра трудно установить.
Очень часто хирурги по клиническим симптомам устанавливают ошибочный диагноз забоя тазобедренного сустава и только после разъединения и смещения отломков констатируют наличие перелома. Поэтому во всех случаях травмы участка тазобедренного сустава у пожилых людей необходимо рентгенологическое исследование.
Лечение при убитых переломах шейки бедренной кости рассчитано на срастание неподвижных отломков и заключается в предоставлении концовке покоя на шине Белера или на подушках. Применяют дисциплинирующее извлечение манжетой с небольшим грузом (2-3 кг), чтобы не разъединить отломки. Больному рекомендуют садиться в постели, проводят ЛФК, дыхательную гимнастику, массаж, ухаживают, чтобы не допустить возникновения пролежней, пневмонии и т.д..
После образования первичного мозоли (4-6 недель) больному разрешают вставать с постели и ходить с помощью костылей, дозировано нагружая конечность. Полная нагрузка ее рекомендуют через 4-6 мес после травмы.
В случае разъединения отломки смещаются и появляются характерные клинические признаки аддукционного перелома шейки.
Аддукционный перелом шейки бедренной кости
Аддукционный перелом шейки бедренной кости — частый вид переломов у пожилых людей. В результате приведения бедра на месте перелома костные отломки разъединяются, латеральный отломок шейки смещается вверх и ротируется наружу рефлекторно сокращенными мышцами.
Симптомы и диагностика. Аддукционные переломы шейки бедренной кости имеют характерный анамнез и клинические проявления. Больные отмечают падение на бок и боль, через который не могут встать. Некоторые даже чувствует хруст при падении. Характерными клиническими признаками перелома являются:
1) Укорочение нижней конечности;
2 ) Наружная ротация;
3) Симптом прилипшей пятки (больной не может поднять вытянутую в колене ногу).
При пальпации, постукиванию по пятке и движениях конечностью больной ощущает усиление боли в тазобедренном суставе. Линия Шемакера на этой стороне располагается ниже пупка, большой вертел пальпируется выше линии Розера-Нелатона, треугольник Бриана нарушен. Бывает положительным симптом Гирголава — пульсация бедренной артерии под паховой (пупартовой) связкой, которая поднята ротированная периферическим отломками шейка.
Рентгенологически уточняют локализацию и характер перелома.
Лечение. В связи с отрицательной характеристикой аддукционного субкапитального и трансцервикального переломов шейки бедренной кости (внутрисуставной перелом, нарушение кровоснабжения центрального фрагмента, отсутствие остеогенного слоя надкостницы) даже после идеальной репозиции срок интрамурального сращения отломков затягивается до 6-8 мес.
Одномоментная репозиция отломков с последующей фиксацией гипсовой повязкой сейчас не применяется. Значительное количество несращений, осложнений и большая смертность среди пожилых людей заставили отказаться от этого метода. Это касается и длительного лечения методом скелетного вытяжения. Поэтому единственным надежным средством стало оперативное лечение больных с переломами шейки бедренной кости. Это металлоостеосинтез трехлопастным гвоздем Смит-Петерсена или его модификациями (ЦИТО), а также компрессирование фиксатором Сеппо, что в 87,7% случаев (В. Ф. Трубников) дает сращения перелома. Скелетное извлечение за бедро применяется лишь как подготовка к операции. Внутрикостная фиксация отломков исключает боль в переломе, больные становятся активными в постели, на второй день после операции садятся, что предупреждает возможные осложнения (пролежни, пневмония), от которых больные погибают.
Противопоказанием к операции может быть не возраст больного, а его общее состояние — старческий маразм, тяжелые соматические заболевания, при которых оперативное вмешательство угрожает жизни больного. В таких случаях проводят симптоматическое лечение с расчетом на псевдоартроз.
Есть открытый (с раскрытием полости сустава) и закрытый остеосинтез перелома шейки бедренной кости. Открытый остеосинтез — очень тяжелая и травматическая операция, поэтому у большинства больных пожилого возраста применяют щадящую операцию — закрытый остеосинтез.
Оптимальным сроком проведения закрытого остеосинтеза считают первые 3 суток, которые используют для обследования и подготовки больного к операции. Откладывать операцию опасно, поскольку это угрожает возникновением осложнений и противопоказаний.
Операцию проводят в специальном положении больного на ортопедическом столе под перидуральной или местной анестезией, вводя 1% раствор новокаина в полость тазобедренного сустава и подвертлюжный участок.
Если репонированные скелетным извлечением отломки сместились при перекладывании больного на операционный стол, то вправляют их одномоментно за Лидбеттером. Помощник фиксирует руками таз, а хирург вытягивает по оси бедро, согнутое до 90 °, роту его максимально внутрь и в ротированном положении выравнивает и одновременно отводит на 25-30 °. В таком положении фиксируют обе нижние конечности до подстопникамов ортопедического стола. Вставляют два портативных рентгенаппарата для контроля за качеством репозиции отломков и течением металлоостеосинтеза в двух проекциях.
Метод закрытого остеосинтеза постоянно совершенствовался. Есть много технических средств и приемов (Белера, Груц, Каплана, Климова, Озерова и ин.), Которые нацелены на проведение направляющей спицы в шейку бедренной кости, фиксации отломков гвоздем, предупреждения возможных во время операции и после нее осложнений и сокращения времени операции. Недостаток аппаратов — направляющей спицы, на которую насаживают полый трехгранный гвоздь, является то, что для их применения следует делать достаточно большое вскрытие тканей в подвертлюжном участке, а продолжительность операции (3 ч и более) грозит возможным нагноением раны.
Поэтому в условиях районных больниц широко используют наиболее простой способ (Белера) —проведение 2-3 направляющих спиц через рану в подвертлюжном участке или чрескожно без рассечения тканей, из которых по рентгенограмме выбирают одну наиболее правильно размещенную в шейке. По И. Л. Зайченко, вскрытие тканей длиной с диаметр гвоздя делают непосредственно перед его вколачиванием.
Направляющую спицу проводят на 7-8 см ниже верхушки вертела из такого расчета, чтобы гвоздь прошел через оба отломки шейки под большим углом, чем шеечно-диафизарный, с опорой на шпору Меркеля (дугу Эдемса) и зашел к центру или верхнего конца головки бедренной кости. Такое положение гвоздя способствует стабильности остеосинтеза и вбиванию репонированных отломков, особенно при поперечных переломах шейки с углом, который по Пауэлс превышает 30 °.
После операции больным рекомендуют садиться в постели, назначают дыхательную гимнастику, ЛФК, массаж конечностей. После снятия швов разрешают вставать и ходить на костылях, не нагружая конечности в течение 2,5-3 мес. Если отломки фиксированы гвоздем при благоприятном вальгусном отклонении периферического отломка, нагрузки позволяют через 2-3 недели после операции.
При базальных переломах шейки бедренной кости во время операции фиксацию отломков осуществляют трехлопастным гвоздем, но с обязательной накладной пластинкой на гвоздь, чтобы укрепить вертлюжный участок и предостеречь в послеоперационном периоде от перелома на уровне гвоздя ослабленного большого вертела. Такую же фиксацию обеспечивает и фиксатор Бакичарова.
Операцию проводят под перидуральной или местной анестезией с применением нейролептических средств. Больного укладывают на ортопедический стол и сопоставляют отломки так, как и во время предыдущей операции. Длина разреза тканей в подвертлюжном участке по боковой поверхности бедра зависит от длины ножки фиксатора Бакичарова или пластинки-накладки в трехлопастного гвоздя ЦИТО. Под контролем рентгенографии (или РЕОП) и направляющей спицы вбивают гвоздь в шейку бедренной кости, прикрепляя к нему пластинку, которую шурупами фиксируют надокисно к диафизу. Таким образом, прочно фиксируют отломки с восстановлением шеечно-диафизарного угла (125-130 °). Рану зашивают.
В первые дни после операции больные в постели активные садятся и даже опускают ноги. Все лечение направлено на профилактику осложнений. Через 2-3 недели больные начинают ходить на костылях, не нагружая ноги до 2,5 мес.
Инкурабельные больные (старческий маразм, тяжелые соматические заболевания) подлежат симптоматической терапии.
Осложнения при лечении перелома бедра
Осложнения при лечении по поводу перелома шейки бедренной кости возникают при субкапитальних и трансцервикальных переломах во время операции вследствие методических и технических ошибок. Поэтому оперировать должны квалифицированные специалисты.
Различают осложнения ранние послеоперационные (нестабильная фиксация, которая требует дополнительной иммобилизации гипсовым тутором Лоренца или длительного пребывания в постели, воспаление и нагноение раны, которые устраняют по принципам общей гнойной хирургии, а при неэффективности удаляют гвоздь как инородное тело, поддерживающие инфекцию) и поздние (миграция гвоздя, которая требует глубокого введения или повторного остеосинтеза с применением костного трансплантата, асептический некроз головки, при котором применяют эндопротезирование, несращение отломков и псевдоартроз, когда для лечения используют различные виды восстановительных или реконструктивных операций, а у больных пожилого возраста — эндогиротезирование).
Вертлюжные переломы бедра
Вертлюжные переломы бедренной кости (через- и межвертлюжные переломы) в отличие от переломов шейки бедренной кости имеют положительную травматологическую характеристику. Большая площадь перелома, незначительное смещение отломков, хорошее кровоснабжение губчатой структуры кости, наличие полноценного надкостницы является залогом быстрого сращения (2,5-3,5 мес).
Механогенез травмы и клиническая симптоматика почти не отличаются от таковых при переломах шейки бедренной кости. Следует отметить, что переломы вертлужной участка встречаются чаще у старших по возрасту людей.
Лечение больных с через- и межвертлюжными переломами может быть как консервативным (скелетное извлечения), так и оперативным (металлоостеосинтез). Выбор метода зависит от общего состояния больного и в любом случае решается индивидуально. Исходя из того, что образование мозоли в области вертела требует 6-8 недель, хирург оценивает, сможет больной выдержать без осложнений этот срок, находясь на скелетном извлечении. Если да, то под местной анестезией накладывают систему скелетного вытяжения за дистальный метаэпифиз бедренной кости и манжетковую тягу за голень, выкладывая конечность на шину Белера. Чем больше варусная деформация в области перелома, тем более отводят конечность. Если деформации нет, то извлекают конечность по оси тела больного без отвода.
Больному с первых дней назначают дыхательную гимнастику, массаж, симптоматическое лечение и уход для профилактики осложнений. После 3-х недель начинают движения в колене, снимая на это время манжетковую тягу за голень. Через 6-8 недель прекращают извлечения и позволяют ходить на костылях, не нагружая ноги в течение 2,5-3 мес. Преждевременная нагрузка приводит при слабом мозоле к угловому смещению с образованием варусной деформации и соответствующими последствиями.
Применение гипсовой кокситной повязки после прекращения извлечения нецелесообразно, так как больные старческого возраста ее не выдерживают, а у младших она приводит к атрофии мышц и тугоподвижности в суставах, затягивает сроки лечения.
При вертлюжных переломах без смещения отломков проводят такое же лечение, но сроки его сокращают вдвое. Полная нагрузка ноги позволяют через 2,5 мес после травмы. Если врач сделает вывод, что больной по той или иной причине не выдержит достаточно длительного пребывания в постели на скелетном извлечении и не имеет противопоказаний к оперативному лечению, то применяют металлоостеосинтез. Обломки фиксируют во время операции так же, как при базальных переломах шейки бедренной кости — фиксатором Бакичарова.
Изолированные переломы вертлюгов бедра
Изолированные переломы вертлюгов бедренной кости встречаются редко. Перелом большого вертела возникает, как правило, вследствие прямой травмы (удар, падение на бок). Очень редко у подростков бывают апофизеолизы, отрывные переломы большого вертела при резких, некоординированных сокращениях ягодичных мышц, малого вертела — при сокращении подвздошно-поясничной. У взрослых переломы малого вертела часто сопровождают через- и межвертлюжные переломы бедренной кости. Осколок его смещается.
Симптомы. Больной удерживает ногу в щадящем положении. Иногда может быть кровоизлияние в области большого вертлюга (от удара). При пальпации — локальная болезненность в области перелома. Если есть перелом большого вертела, больной не может отводить ногу, но сгибать и разгибать ее может, в то время как при переломе малого вертела при любой попытке согнуть ногу в тазобедренном суставе увеличивается боль, локализуются в области малого вертела. Рентгенологически уточняют характер перелома и степень смещения отломков.
Лечение. Изолированные переломы вертлюгов с успехом лечат консервативно. В область перелома вводят 30-40 мл 1% раствора новокаина и вкладывают конечность на шину Белера с дисциплинирующей манжетковой тягой за голень небольшим грузом (2-3 кг) и подстопниками для предупреждения ротационных движений.
Важно максимально приблизить или и сопоставить поверхности отломков. Для этого при переломе большого вертела конечность на шине Белера только максимально отводят, а малого вертела — ротируют ее наружу и сгибают в тазобедренном суставе до 80-90 °. Учитывая благоприятные условия для сращивания вертлюгов, больных на шине удерживают не более 3-4 недель, а после того позволяют им ходить с помощью костылей. Срок нетрудоспособности в среднем 6 недель.
Диафизарные переломы бедра
Диафизарные переломы бедренной кости составляют около 25% всех переломов бедренной кости и принадлежат к тяжелым травмам, поскольку часто сопровождаются значительным (до 1,5 л) кровоизлиянием в ткани. Возникают вследствие прямой и непрямой травмы и могут локализоваться на различных уровнях диафиза. Различают переломы верхней, средней и нижней третей диафиза бедренной кости. Чаще встречаются переломы в средней трети бедра. В зависимости от механогенеза существуют различные виды переломов диафиза бедренной кости (поперечный, осколчатый, двойной, косой, спиральный, со смещением и без смещения отломков и т.д.).
Смещение отломков обусловлено рефлекторным сокращением мышц бедра, имеющих различные места прикрепления и направления тяги, а также массой периферического сегмента. Так, при переломах в верхней трети диафиза бедренной кости центральный отломок отводится ягодичными мышцами, а подвздошно-поясничной мышцей, прикрепляется к малому вертлюга, сгибается и несколько ротируется наружу. Чем выше перелом, тем отвода и сгибание обломки будут большими.
Периферический отломок приводится приводными мышцами, длинными мышцами бедра подтягивается кверху, а под массой периферического сегмента смещается назад и несколько ротируется наружу. При переломах в средней трети такого сгибания и отведения центрального отломка не бывает, потому что ягодичные мышцы противодействуют мышцы-аддукторы.
Если есть перелом нижней трети бедренной кости, центральный отломок удерживается на месте уравновешенной тягой мышц-антагонистов, а периферический смещается назад под влиянием сокращения сильной икроножной мышцы. И чем короче будет периферический отломок, тем больше он сгибается назад. Если своевременно это смещение не устранить, оно чревато нарушением кровообращения вследствие пережимания подколенных сосудов.
Диагностика переломов диафиза бедренной кости не затруднена (смещаются отломки). При осмотре видна припухлость и классическая деформация бедра — галифе, вынужденное положение конечности и ее укорочение. При пальпации определяют резкую болезненность и патологическую подвижность, можно вызвать, хотя это не желательно, крепитации отломков. Активные движения невозможны. Рентгенологически в двух проекциях уточняют характер перелома.
Лечение. При переломах бедренной кости очень важно оказать больному качественную первую помощь, чтобы предупредить ухудшение его общего состояния. Для этого вводят внутривенно 2 мл 1% раствора промедола (для немедленного анальгезирующего эффекта), а в место перелома — 40-60 мл 1% раствора новокаина. Конечность фиксируют шиной Дитерихса или чем-то из подручных средств с обязательной иммобилизацией двух соседних суставов. Если есть шок, налаживают через подключенный в вену катетер капельное вливание противошоковых жидкостей.
В условиях стационара врач оценивает общее состояние больного и в случае необходимости продолжает противошоковую терапию, в которую входит наложение системы скелетного вытяжения на шине Белера. Скелетное извлечение накладывают за дистальный метаэпифиз при переломах верхней и средней третей бедренной кости, за бугристость большеберцовой кости - при переломах нижней трети. Несмотря на характер перелома и степень смещения отломков, спицу проводят под местной анестезией 1% раствором новокаина.
У детей при поднадкостничных переломах под наркозом выравнивают ось кости. Чтобы достичь репозиции отломков при переломе бедренной кости, следует максимально расслабить мышцы, то есть уравновесить натяжение мышц-антагонистов и соблюдать основной принцип репозиции — сопоставить оси периферического отломка и центрального. Поэтому при переломах верхней трети бедренной кости конечность максимально отводят и сгибают в тазобедренном суставе.
Стандартная шина Белера, рассчитанная на среднефизиологическое положение конечности (угол 135 °), пригодна для лечения больных с переломами средней трети бедренной кости. Для лечения по поводу переломов верхней и нижней третей предложено специальные шины из телескопических трубок, регулированием которых можно достичь необходимых углов сгибания в суставах конечности. Но поскольку функциональные управляемые шины (Богданова, Чаклина, Шулутко, Сольман и др.) медицинской промышленностью пока не выпускаются, для вправления переломов верхней трети бедренной кости применяют систему из балканских рам, соответственно устилают шину Белера или используют подушки для создания необходимого угла сгибания в тазобедренном суставе по Ситенко.
Это касается и лечения больных с переломами бедренной кости в нижней трети: голень в шине Белера опускают и не применяют подстопники, чтобы больше расслабить икроножную мышцу. Чем ниже перелом бедренной кости, тем ниже опускают голень, иногда до угла 90 °. Если отломок сгибанием голени не выводится, целесообразно применить двойное скелетное извлечения: основное — за бугристость большеберцовой кости, репонирующее — за периферический отломок. Способ репозиции низких переломов бедренной кости скелетным извлечением в положении на животе слишком тяжелый для больного, и поэтому его не применяют.
Груз для устранения смещения отломков в длину, то есть для извлечения по оси бедра, дозируется индивидуально, начиная с минимального, зависит от массы сегмента и силы мышц. На голень кладут манжетковое извлечение грузом 3-4 кг с деротационными подстопниками. Смещение под углом и в ширину устраняют боковыми корректирующими тягами с помощью петель. Степень репозиции отломков определяют визуально, пальпаторно и сравнительным измерением длины сегмента. Рентгенологический контроль проводят только тогда, когда считают, что перелом по клиническим признакам репонирован. Излишнее облучение больного недопустимо.
Как правило, репозиции и стабилизации отломков достигают в первые 2-4 дня, т.е. на стадии мелкоклеточной инфильтрации. Любая коррекция отломков на стадии дифференциации клеток и позже ведет к нарушению репаративного остеогенеза и замедленного сращения.
Известен способ одномоментной репозиции поперечных переломов бедренной кости скелетным извлечением с применением сразу больших грузов. Не отходя от больного, отломки сопоставляют и сразу же уменьшают груз до минимального. Однако этот способ тяжелый для больного, очень ответственный для врача, не всегда эффективный, и поэтому не используется. С первых дней пребывания больного проводят ЛФК, рекомендуют движения в голеностопном суставе, пальцами стопы, надколенником. Функциональное лечение благоприятно сказывается на репаративных процессах и быстром восстановлении движений в суставах. Срок пребывания на извлечении индивидуальный, в среднем 1,5-2 мес. После образования костной мозоли, который определяется клинически и рентгенологически, проводят массаж мышц бедра. Если больной сможет поднять ногу, освобожденную от груза, скелетное извлечение прекращают и заменяют манжетковую дисциплинирующей тягой (2-З кг).
Через 2,5-3 мес разрешают ходить на костылях, дозировано нагружая ногу. Работоспособность восстанавливается через 5-7 мес после травмы. Если рентгенологически выявляют недостаточно выражен мозоль, после скелетного вытяжения накладывают на 1 -1,5 мес гипсовую кокситную повязку для предупреждения возможного вторичного углового смещения (галифе). После снятия повязки проводят восстановительную терапию.
Кроме общепринятых показаний к оперативному лечению для всех переломов считают поперечные и косые переломы бедренной кости с незначительной площадью стыковки, при которых отломки трудно репонируются, имеют тенденцию к смещению. Металлоостеосинтез при закрытых переломах бедренной кости проводят в плановом порядке после выведения больного из тяжелого состояния. Для этого используют различные виды фиксаторов в зависимости от уровня перелома. При переломах средней трети бедренной кости наиболее стабильной фиксации достигают с помощью стержня ЦИТО или Кинчера соответствующего диаметра, верхней трети — с помощью фиксатора-штопора Сиваша, компрессирующее гвоздем-винтом Крупко, фиксатором Фишкин.
При переломах в нижней трети бедренной кости в связи с постепенным расширением костно-мозговой полости используют стержни Богданова или ЦИТО. Более прочной фиксации достигают применением различных видов накостный пластинок, в том числе с компрессирующими приспособлениями (Климова, Воронцова, «АО») или блокирующим стержнем Рубленик. Операцию проводят под наркозом или перидуральной анестезией. Разрезом по наружной поверхности бедра с расслоением мышц обнажают отломки. В костно-мозговую полость центрального отломка вбивают ретроградно стержень, который при согнутом и приведенном бедре выходит в надвертлюжный участок.
В месте выхода стержня рассекают кожу (2-3 см) и гвоздь вбивают до тех пор, пока его конец не сравнится с линией перелома. Периферический отломок вправляют, и гвоздь, выступающий в надвертлюжный участок, вбивают в костно-мозговую полость периферического отломка. При косых и винтовых переломах иногда дополнительно фиксируют отломки серкеляжным проволочным швом или винтами. Раны зашивают, и конечность укладывают на шину Белера в среднефизиологическое положение. После снятия швов больному разрешают ходить на костылях, не нагружая ноги 3-4 недели. При поперечных переломах нагрузка способствует образованию мозоли. Полная нагрузка на ногу допускают, если мозоль определяется рентгенологически.
При нестабильном остеосинтезе (вследствие тактических и технических ошибок) после операции следует накладывать компрессионно-дистракционный аппарат (Илизарова, Калнберза) из двух колец, поскольку кокситная гипсовая повязка приводит к разгибательной контрактуре коленного сустава. Это иногда ограничивает работоспособность и даже требует повторной восстановительной операции — артролиза, мобилизации прямой мышцы бедра.
Переломы дистального конца бедренной кости
Переломы дистального конца бедренной кости встречаются довольно редко и относятся к внутрисуставным. Возникают как от прямой(удар, падение на колени), так и непрямой травмы (падение на выпрямленные ноги). Если действует сила по оси приведенной конечности, то, как правило, ломается медиальный мыщелок, по отведенной — латеральный. Иногда ломаются оба мыщелка по типу Т и В-подобных переломов, которые возникают при сильной травме по оси конечности с различием и смещением вверх мыщелков и вклинением между ними конца центрального отломка.
Диагностика переломов мыщелков бедренной кости несложная. При осмотре видно сильное опухание коленного сустава вследствие гемартроза, деформацию, нарушение оси конечности и ее полусогнутое положение. При пальпации определяют локальную болезненность, баллотирования надколенника, четкую флюктуацию, а при переломах обеих мыщелков - патологическую боковую подвижность в коленном суставе и крепитации отломков. Нужна рентгенография в двух проекциях.
Лечение. Чтобы уменьшить боль, делают противо-пресионную пункцию коленного сустава и через эту же иглу вводят 40-60 мл 1% раствора новокаина.
При переломе одного из мыщелков возможна одномоментная ручная репозиция, которая заключается в тракции и отклонении голени с некоторой гиперкоррекцией в противоположную сторону от переломанного мыщелка. Например, при переломе медиального мыщелка, предоставляя голени вальгусное положение, смещенный вверх отросток взимают большеголенной коллатеральной связкой на место. Затем, сжимая мыщелки между собой, адаптируют площади перелома и при несколько согнутом колене (165-170 °) фиксируют конечность гонитной циркулярной гипсовой повязкой сроком на 1 -1,5 мес. Такая фиксация при внутрисуставном переломе часто ведет к образованию рубцов (слипчивый артрит), тугоподвижности и изгибно-разгибательной контрактуре.
Для того чтобы скорее начать разработку движений в колене, после репозиции фиксируют отросток 2-3-мя спицами, проведенными чрескожно, а лучше — двумя встречными спицами с опорными шариками, что позволяет сбросить гипсовую повязку через 3 недели и начать лечебную физкультуру.
При переломах одного или двух мыщелков бедренной кости применяют также функциональное лечение с помощью системы скелетного вытяжения на шине Белера или балканских рамах.
Спицу для извлечения (с грузом 5-8 кг) по оси конечности проводят за бугристость большеберцовой кости или надкостный участок голени с наложением боковых встречных корригирующих тяг на участок коленного сустава для адаптации отломков. Для предоставления голени варусного или вальгусного положения соответственно увеличивают боковые грузы (на 2-2,5 кг). Между собой мыщелки сжимают с помощью аппарата Новаченко.
Преимуществом лечения методом скелетного вытяжения является то, что быстрее начинают движения в суставах: в голеностопном — с первых дней, а в коленном — через 2 недели, что предупреждает тугоподвижность в суставе. Скелетное извлечение снимают через 6 недель. После этого больному продолжают восстановительную терапию, позволяют ходит на костылях, не нагружая конечности к 2,5 мес. Полную нагрузку на ногу без костылей позволяют лишь через 3,5-4 мес.
В связи с тем, что внутрисуставные переломы требуют идеального восстановления конгруэнтности суставных поверхностей и оси конечности, при неудачной репозиции консервативными методами и при несвежих переломах показано открытое вправление и металлоостеосинтез.
Операцию проводят под наркозом или перидуральной анестезией. Парапателярным разрезом с обязательным вскрытием полости сустава и переходом на боковую метаэпифизарную часть бедра обнажают область перелома и визуально репонируют отломки, ориентируясь на уровень суставных поверхностей и ось конечности. Для их фиксации используют винты, болты без накладок, а при Т и В-подобных переломах — с диафизарными накладными пластинками или Г-образными фигурными фиксаторами.
В случае необходимости через суставной хрящ проводят костный штифт, который погружают на 1 мм глубже уровня поверхности хряща.
После операции накладывают циркулярную гипсовую повязку на 3-4 недели. После снятия повязки назначают разработки движений в суставах, массаж, тепловые процедуры. Больные ходят на костылях, постепенно увеличивая нагрузку, а ходить без костылей разрешают через З мес после операции.
У детей дистальным эпифизеолизом бедра при смещении отломков корректируют под наркозом одномоментно, ручным способом.



