Вывих руки |
|
|
Вывих – это нарушение нормального анатомического соотношения суставных поверхностей, т.е. смещение суставного конца дистального (периферического) сегмента конечности относительно проксимального (центрального). Таким образом, вывих плеча возникает в плечевом суставе, предплечья – в локтевом, бедра – в тазобедренном, голени – в коленном и т. д. Исключение составляют вывихи позвонков – когда вывихивается проксимальный позвонок, то есть тот, который находится выше.
Виды и причины вывихов
Вывихи ключицы
Вывихи плеча
Вывихи предплечья
Подвывих головки лучевой кости
Вывихи кисти
Вывих полулунной кости
Перилунарные вывихи кисти
Вывихи фаланг пальцев кисти
Виды и причины вывихов
Вывихи бывают полные и неполные. Неполным вывихом или подвывихом, называют такой, когда суставная поверхность дистального сегмента смещена, но не выходит за пределы суставной поверхности проксимального, хотя эти поверхности и касаются, но между собой не совпадают.
Различают врожденные и приобретенные вывихи. Приобретенные вывихи являются травматическими и патологическими. Патологические вывихи возникают вследствие воспалительных деструктивных изменений в суставах (ревматоидный полиартрит, гнойные специфические и неспецифические артриты, опухоли), врожденных расстройствах (болезнь Литтля) и др. Они развиваются постепенно через подвывих вследствие защитного сокращения мышц от боли или их дисбаланса, нагрузки конечности, а также когда имеют место неврогенные расстройства.
Травматические вывихи по сравнению с переломами костей составляют 1,5-3%, к тому же они встречаются преимущественно у молодых людей и у мужчин в 5 раз чаще, чем у женщин.
Травматические вывихи возникают при несчастных случаях, когда действующая сила по принципу рычага превосходит физиологический объем движений в суставах. Иногда вывихи сочетаются с внешне- или внутрисуставным переломом, и тогда их называют переломовывихи. Есть осложненные вывихи, то есть те, что сопровождаются повреждением нервов или сосудов, ущемлением сухожилия, капсулы.
По времени с момента возникновения несчастного случая травматические вывихи делят на свежие – до 3 дней; несвежие – до 2-3 недель; устаревшие – более 3 недель; привычные – повторяющиеся 3 и более раз. Такое разделение вывихов имеет важное практическое значение тому, кто определяет лечебную тактику. Свежие травматические вывихи подлежат безотлагательному вправлению под глубоким наркозом (для релаксации мышц).
Несвежий вывих, особенно в первые 2 недели, можно попытаться вправить при условии, что все этапы вправления будут иметь редресуючий характер, вестись осторожно, без усилий, чтобы не сломать кости (например, во время ротационных движений иногда ломается хирургическая шейка плечевой кости).
Устаревший травматический вывих подлежит только оперативному лечению, поскольку иначе (через рубцевание) вправить его нельзя и не следует делать таких попыток. Привычные вывихи требуют пластических операций для того, чтобы удерживать суставные концы в нормальном анатомическом соотношении.
Определение диагноза вывиха должно иметь направление смещения сегмента, например, «свежий травматический подключичный вывих правого плеча», «устаревший травматический задневерхней вывих левого бедра» и другие. Частота отдельных вывихов зависит от анатомического строения и функциональных особенностей сустава.
Все вывихи сопровождаются разрывом капсулы и связок сустава, кровоизлиянием в сустав и прилегающие мягкие ткани. В зависимости от механизма травмы, локализации и характера вывиха клиническая симптоматика различна. Существуют различные способы вправления.
Вывихи ключицы
Вывихи ключицы по частоте занимают третье место после вывихов плеча и предплечья и составляют от 10 до 15% всех вывихов. Чаще вывихивается акромиальный конец ключицы, реже – грудинный. Возникают вывихи вследствие прямой и косвенной травмы. При ударе по акромиальному концу ключица, упираясь диафизом в ребро, создает рычаг, в результате чего вывихивается ее акромиальный конец.
При падении на плечо, локоть или вытянутую руку действующая сила совпадает с осью ключицы, вызывает вывих ее грудинного конца. Степень смещения вывихнутого конца зависит от интенсивности и времени приложения силы. Как правило, акромиальный конец смещается вверх, а грудинный вперед и несколько вверх. Чрезвычайно редко бывают загрудинные вывихи.
Клиническая диагностика вывихов ключицы несложная, так как сопровождается характерными симптомами. В области вывиха появляется деформация вследствие смещения вывихнутого конца, гематомы и реактивного отека. Пальпаторно определяют локальную боль и смещен конец ключицы. Для вывиха акромиального конца характерен симптом клавиши – если фиксировать приведенную руку с лопаткой и нажать на вывихнутый конец ключицы, то он западает, а если отпустить, он снова поднимается вверх. Диагноз вывиха уточняют рентгенологически.
Обследование больного и рентгенограмму следует делать в положении больного стоя (когда рука свисает), так как в положении лежа степень смещения ключицы уменьшается.
Лечение. Свежие вывихи вправляют под местной анестезией 1% раствором новокаина. При вывихе акромиального конца приведенную руку фиксируют и, нажимая на вывихнутый конец, его вправляют. Если вправить вывих довольно легко, то проблемой является удержать вправленный конец на месте. Используют несколько методов фиксации.
1. Руку фиксируют на торакобрахиальной повязке с отведенным (до 90 °), изогнутым на 20-25 ° и несколько ротированым наружу плечом. Затем по форме надплечья моделируют пелот (гипсовый, пластиковый), который фиксируют в корсете повязки.
2. А. Н. Шимбарецкий предложил металлический пелот с винтовым регулятором, которым пользуются реже, поскольку он вызывает пролежни.
3. Отмоделированный гипсовый пелот соединяют с корсетом эластичными резиновыми трубками или лентами, которые постоянно поддерживают давление на ключицу независимо от положения больного.
4. Вделанный конец ключицы фиксируют чрескожно спицей Киршнера, проведенной через акромиальный отросток.
Вывихи грудинного конца ключицы вправляют разведением и наклоном назад обоих плечевых суставов (сближая лопатки между собой) и нажатием на вывихнутый конец. Иммобилизацию осуществляют с помощью соответствующей гипсовой повязки или мягкой восьмиподобной или колец Дельбе.
Фиксирующую повязку сбрасывают через 3-4 недели и назначают ЛФК и массаж мышц конечности. Работоспособность восстанавливается через 1,5 мес. Если рецидивы вывиха, а также несвежие вывихи, больным делают операцию - вправление и фиксацию ключицы с пластическим восстановлением связочного аппарата.
Вывихи плеча
Травматические вывихи плеча встречаются чаще всего. Это обусловлено как анатомо-функциональными особенностями сустава (тонкая капсула, неодинаковы суставные поверхности, многоосевое движение), так и основной нагрузкой на верхнюю конечность в жизнедеятельности человека.
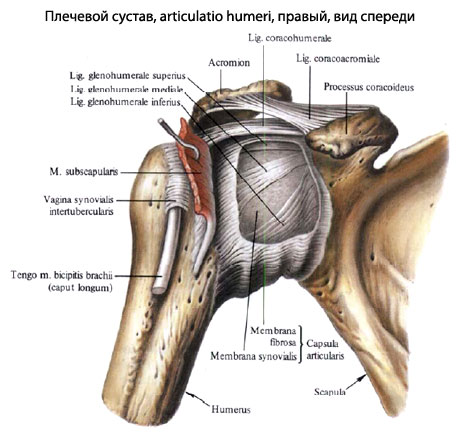
Механогенез вывиха, как правило, типичный – вследствие непрямой травмы, когда плечо перемещается за пределы физиологически возможного объема движения (во время борьбы, падения и т.д.). В зависимости от направления действующей силы и положения головка плечевой кости может вывихиваться в разных направлениях. Чем больше сила и длиннее рычаг, тем больше смещается головка.
Если человек падает на вытянутую, отведенную и несколько ротированную руку, то горбковой участок плечевой кости упирается в акромион, и создается рычаг, который приводит к перерастяжению и разрыву капсулы по передней поверхности сустава, вывиху головки плечевой кости вперед под ключицу, а чаще – под клювовидный отросток лопатки. При резком чрезмерном отведении плеча по такому же принципу возникает нижний подмышечный вывих. Большая масса мышц с боковой и задней поверхностей сустава надежнее защищает и удерживает сустав, и поэтому задние вывихи плеча встречаются чрезвычайно редко.
Различают такие вывихи плеча:
1) передневерхний (подключичный);
2) передненижней;
3) нижний (подмышечный);
4) задний.
Если после вывиха головки плечевой кости (особенно нижней) действующая сила продолжается, вывих может сопровождаться переломом большого бугорка, хирургической или анатомической шейки плечевой кости, называется переломовывих плеча.
Клинические симптомы передних и нижних вывихов плеча настолько ярко выражены, что их нетрудно диагностировать. Уже при осмотре видно классическое положение руки и деформацию. Плечо несколько отведено и отклонено назад, больной поддерживает руку в вынужденном положении, а ниже акромиального отростка видно западение дельтовидной мышцы и сглаживания подключичной ямки, а порой – синяк. Пальпаторно кроме локальной боли можно точно определить местонахождение головки плечевой кости и упругость пассивных движений.
При всех вывихах обязательно делают рентгенограмму плечевого сустава в передней проекции для того, чтобы не пропустить сопутствующего перелома (например, бугорка), что практически клинически обнаружить не удается.
Лечение. Свежие вывихи плеча вправляют под наркозом. Способ вправления выбирают дифференцировано – в зависимости от характера вывиха. Чтобы не наносить дополнительного повреждения тканям, принцип вправления заключается в воспроизведении механогенеза вывиха в обратном порядке.
При передних вывихах плеча оптимальным следует считать способ вправления по Кохером. Он состоит из четырех этапов:
1) вывод смещенной головки плечевой кости тракции по длине и приведение плеча к грудной клетке;
2) ротация плеча наружу изогнутым (до 90 °) в локте предплечьем;
3) флексия ротированного плеча, во время которой головка проскакивает через отверстие в капсулу и вправляется в полость сустава;
4) запрокидывание вставленного плеча в сторону здорового надплечья так, чтобы кисть находилась на уровне противоположной ключицы, и фиксирование руки гипсовой повязкой. На втором этапе головку плечевой кости ставят напротив разрыва капсулы, а возвращение ее суставной поверхности вперед дает возможность вернуться к ней меньшим диаметром.
Такое положение верхней конечности необходимо для того, чтобы не возник передний подвывих головки, максимально адаптировать между собой края разорванной капсулы и избежать приводной контрактуры плеча. Она возникает тогда, когда плечо приведено вследствие организации гематомы и рубцевания нижнего заворота капсулы и контракции мышц. Нижние вывихи плеча без перелома и с переломом большого бугорка целесообразно упражнять за Моттом или Гиппократом.
Способ Мотта очень легкий и атравматичный. Хирург прижимает плечом к своей грудной клетки кисть вывихнутой руки и захватывает пальцами плечо. При тракции за конечность больного головка вывихнутой плечевой кости приближается к разрыву капсулы, одновременно хирург пальцами второй руки вталкивает головку в полость сустава.
Способ Гиппократа. Хирург садится возле больного, лежащего со стороны вывиха, и кладет стопу под вывихнутое плечо, упираясь в подмышечную область. Удерживая руками предплечья больного, проводит тракцию по длине и приводит конечность. Стопа хирурга является распоркой, которая во время приведения руки выводит и вправляет вывихнутую головку плечевой кости. После вправления нижнего вывиха плеча верхней конечности придают среднефизиологическое положение и фиксируют гипсовой повязкой.
Во всех случаях независимо от характера вывиха, когда есть противопоказания к наркозу, а также у людей пожилого возраста с атрофированными мышцами, репозицию проводят под местной анестезией 1% раствором новокаина способом Джанелидзе. Учитывая то, что местная анестезия не приводит к надлежащей релаксации мышц, вправление проводят медленно, после их расслабления. Для этого больного укладывают боком на стол, а голову – на тумбочку так, чтобы вывихнутая рука свисала. Через 5-10 мин мышцы от усталости расслабляются, и тогда хирург сгибает больному предплечья в локте и постепенно нажимает на верхнюю треть по оси плеча. Чем мягче хирург проводит эту манипуляцию, тем легче справляется плечо. Конечность фиксируют гипсовой повязкой так, как указывалось выше.
Срок фиксации в среднем 3 недели, после чего назначают ЛФК, массаж, срок нетрудоспособности – 6-7 недель. Если преждевременно (при неуплотненном рубце капсулы) снять повязку, это может привести к его растяжению и увеличение полости капсулы, грозит подвывихом или повторным и привычным вывихом. Это бывает также при форсированной разработке движений. Избыточная по продолжительности фиксация ведет к возникновению контрактуры, в результате чего срок восстановительного лечения увеличивается.
После вправления плеча с переломом большого бугорка руку фиксируют на торакобрахиальной повязке при отведенном до 90 ° плече, чтобы создать оптимальную адаптацию и условия для сращения бугорка. Срок фиксации 4-6 недель, после чего назначают восстановительную терапию. Срок нетрудоспособности – 6-8 недель.
Переломовывих хирургической шейки плечевой кости можно вправить под наркозом способом Мотта. Если удастся вправить плечо, то накладывают гипсовую повязку, а затем проводят лечение, характерное для переломов хирургической шейки. В большинстве случаев это не удается, и поэтому некоторые из хирургов такой переломовывих считает абсолютным показанием к операции.
Оперативному лечению подлежат больные с несвежим вывихом, который не удалось репонировать, с устаревшими и осложненными вывихами (защемление капсулы, сухожилия длинной головки двуглавой мышцы и т.д.), а также с привычными вывихами плеча.
Вывихи предплечья
Вывихи костей предплечья по частоте занимают второе место после вывихов плеча. Различают такие вывихи предплечья:
1) вывих обеих костей предплечья (задний, передний);
2) изолированный вывих головки лучевой кости у взрослых;
3) пронационный подвывих головки лучевой кости у детей;
4) переломовывихи (вывих костей предплечья с отрывным переломом надмыщелка плечевой кости, венечного отростка локтевой кости, переломовывих Монтеджа).
Среди вывихов в области локтя чаще встречаются заднебоковой вывихи обеих костей предплечья и реже – заднеприсрединные, что обусловлено анатомическим строением блока сустава. Иногда они сопровождаются отрывом надмыщелка плечевой кости. Реже бывают передние вывихи обеих костей предплечья, порой – с переломом венечного отростка, чрезвычайно редко – дивергирующие, при которых суставной конец плечевой кости вклинивается между кости предплечья.
Характер вывиха зависит от механогенеза травмы. Заднебоковые вывихи возникают при падении на вытянутую руку с переразгибанием в локтевом суставе. Локтевой отросток упирается в плечевую кость, в результате чего создается рычаг и возникает вывих с разрывом капсулы спереди сустава. В этот дефект капсулы проникает суставной конец плечевой кости. Очень редко задний вывих возникает от удара сзади по нижней трети плеча при фиксированном предплечье.
Передний вывих предплечья обусловлен падением на чрезмерно согнутое в локте предплечье. Локтевой отросток от удара под таким углом перескакивает блок плечевой кости, и предплечья смещается вперед.
Дивергирующий вывих возникает при падении на вытянутую руку с одновременной чрезмерной пронации предплечья. Вследствие силы, действующей по оси конечности, суставной конец плечевой кости вбивается между кости предплечья, которые расходятся после разрыва межкостной мембраны.
Диагностика вывихов предплечья несложная. Больной держит руку в вынужденном наполовину согнутом положении и поддерживает ее здоровой рукой. Локоть распух и деформирован – при заднем вывихе над локтевым отростком видно западение, при переднем – не видно выступающей верхушки локтевого отростка, а локтевая ямка сглажена. При пальпации прощупываются напряженное сухожилие трехглавой мышцы плеча и смещены суставные концы. Треугольник Гиттера нарушен или не определяется. Ось конечности также нарушается – появляется боковое отклонение предплечья. Активные движения в локте невозможны, а пассивные – резко болезненны и пружинистые. При заднем вывихе могут быть неврологические расстройства вследствие травмы локтевого нерва.
Диагноз уточняют рентгенологически в двух проекциях, к тому же обращают внимание на то, не сопровождается вывих переломом надмыщелка плечевой кости или венечного или локтевого отростка.
Лечение. Предплечья вправляют под наркозом, чтобы была полная релаксация мышц и тем самым не нанести дополнительной травмы тканям. При заднем вывихе ассистент хирурга держит предплечье за нижнюю треть и постепенно вытягивает его по длине. Хирург ладонями рук захватывает нижнюю треть плеча, чем создает противотягу, и двумя первыми пальцами нажимает на верхушку локтевого отростка, вправляя вывих. Момент вправления сопровождается нежным хрустом. После вправления ассистент сгибает предплечье в локте до 75-80 °, чтобы не было релаксации. Верхнюю конечность в таком положении фиксируют задней гипсовой лангетой – от плечевого до пястно-фаланговых суставов.
Чтобы вправить предплечья при переднем вывихе, ассистент несколько сгибает его (чтобы больше расслабить мышцы). Хирург в это время одной рукой оттягивает верхнюю треть предплечья по оси плеча, а второй – смещает нижний конец плеча вперед. После вправления накладывают заднюю гипсовую лангету, удерживая предплечья немного разогнутым (100-110 °). Учитывая особую реактивность локтевого сустава, когда даже после ушиба очень быстро развиваются тугоподвижность и контрактура, термин иммобилизации не должен превышать 10-12 дней. Больному назначают активную разработку движений в суставе, массаж мышц плеча и предплечья. Насильственная пассивная разработка движений приводит к обратным результатам. Не рекомендуются массаж участка локтя и тепловые процедуры, которые ускоряют рубцевание и возникновение параартикулярной оссифицирующей гематомы. Тепловые процедуры с температурой не выше 40 ° С (парафиновые аппликации) применяют только через 3-4 недели после травмы. Работоспособность восстанавливается через 5-6 недель.
При несвежих вывихах предплечья (прошло 10-14 дней) попытки вправления заканчиваются неудачно. В этих случаях, а также при застарелых вывихах показана операция – открытое вправление.
Подвывих головки лучевой кости
Пронационный подвывих головки лучевой кости у детей встречаются довольно часто, но не всегда диагностируются.
В механогенезе подвывиха важную роль играют анатомо-физиологические особенности локтевого сустава у детей – недоразвитие головки лучевой кости и ее неравномерная округлость (приближается к треугольнику), относительная слабость и эластичность кольцевой связи, а также большие размеры и эластичность капсулы сустава.
Механизм подвывиха головки лучевой кости в большинстве случаев типичный. Он возникает тогда, когда мать держит ребенка за руку и неожиданно рывком повлечет за пронировано предплечья. В тот момент головка лучевой кости защемливаетсяя в кольцевой связке. Иногда подвывих может возникнуть при падении ребенка на вытянутую руку при пронированном предплечье.
Клинические симптомы. Ребенок плачет потому, что чувствует локальная боль и держит руку в вынужденном положении. Предплечья несколько согнуто в локте и пронировано. Рентгенологического обследования, как правило, не делают, поскольку на рентгенограмме кроме пронации предплечья патологических изменений не обнаруживают.
Лечение. Как правило, хирург без обезболивания немного уводит предплечья в сторону лучевой кости и супинирует его. В этот момент головка лучевой кости освобождается от защемления. Ребенок сразу же перестает плакать, и движения предплечья становятся безболезненный.
Вывихи кисти
Чаще бывают вывихи полулунной кости, костей пясти и фаланг пальцев, реже – вывихи клиноподобной кости и Перилунарные вывихи кисти, то есть вывихи второго ряда костей запястья. Вывихи костей запястья возникают вследствие непрямой травмы – падения на переразогнутую кисть. При ударе в основание ладони, как правило, вывихивается полулунная кость, а дистальнее возникает перилюнарный вывих кисти.
Вывих полулунной кости
Полулунная кость вывихивается от чрезмерного сжатия ее между лучевой и кочанной костями. Вследствие этого разрываются тыльные связи, кость разворачивается на 90 ° в сторону ладони и вывихивается с ряда костей запястья под сухожилия сгибателей пальцев кисти.
Симптомы и диагностика. Соотношение предплечья и кисти не поднимается и ось конечности сохраняется. Клинически вывих проявляется резкой болью, полусогнутом положении пальцев и кисти и ограничениями в них активных движений, иногда – парестезии вследствие сжатия срединного нерва. Вывихнутая кость прощупывается в виде болезненного выступления на ладонной поверхности лучезапястного сустава. Диагноз вывиха уточняют в основном на боковой рентгенограмме запястья.
Лечение. Полулунную кость вправляют в ургентном порядке под наркозом. Для того чтобы ее вправить, необходимо сильно растянуть лучезапястный сустав, для чего используют аппарат Соколовского. При вытаскивании кисть переразгибают, чтобы расширить вход в ложе полулунной кости и, поджимая ее снизу вверх, вправляют.
После вправления кисть немедленно сгибают, чтобы предотвратить возможную релаксацию, и накладывают тыльную гипсовую лангету от головок костей пясти до локтевого сустава. Через 7-10 дней кисть выводят к оси предплечья и заменяют гипсовую повязку. Срок фиксации в среднем 3 недели.
Нетрудоспособность восстанавливается в течение 4-6 недель. При неудачном вправлении и несвежих вывихах накладывают аппарат Илизарова: проводят спицы через 2 4 кости пясти и предплечья. После достаточной дистракции вывих вправляют открытым способом.
Перилунарные вывихи кисти
При сильной опоре на ладонь дистального отдела кисти сначала разрываются связи костей запястья с ладонной стороны, а затем – с тыльной. Головка кочанной кости отходит от полулунной в тыльную сторону, увлекая за собой другие кости запястья и оставляя полулунную на месте недвижимой. Возникает перилунарний вывих костей запястья.
Клинически этот вывих проявляется штыкоподобной деформацией (западение в области лучезапястного сустава), вынужденным положением кисти и ограничением движений (боль), парестезии (сжатие срединного и локтевого нервов на ладонной поверхности). Пальпаторно можно определить место между лучевой костью и кистью. Диагноз уточняют рентгенологически в боковой проекции лучезапястного сустава.
Лечение. Кисть при перилунарном вывихе вправлять легче, чем полулунную кость. Под наркозом извлекают кисть по оси предплечья (руками или на аппарате Соколовского), фиксируют предплечье и нажимают на выступ основания кисти. Вывих легко устраняется. Накладывают на 2-3 недели тыльную гипсовую лангету, проводят ЛФК, массаж, парафиновые аппликации. Работоспособность восстанавливается после 5-7 недель.
Несвежие вывихи вправляют с помощью аппарата Илизарова, а устаревшие – оперативно. Вывихи костей пясти встречаются относительно редко. Возникают они при ударе в область головок костей пясти изогнутой в кулак кисти, в результате чего их основы вывихиваются в тыльную сторону. Чаще вывихиваются III и IV кости.
Клинически вывихи проявляются локальной припухлостью, кровоизлиянием, болезненностью и несколько переразогнутыми пальцами кисти. Диагноз уточняют рентгенологически.
Кости пясти вправляют без затруднений – под местной анестезией или под наркозом. При тракции за соответствующие пальцы нажимают на вывихнутые кости. В связи с тем, что кости могут вывихиватьсяя повторно, целесообразно фиксировать их на 10-14 дней спицами Киршнера, проведенными чрескожно и трансартикулярно. Накладывают гипсовую лангету при несколько разогнутой кисти сроком на 3-4 недели. Устаревшие и повторные вывихи оперируют.
Вывихи фаланг пальцев кисти
Среди вывихов проксимальной фаланги в пястно-фаланговом суставе чаще всего бывают вывихи I пальца, реже – других. Возникают они вследствие насильственного чрезмерного переразгибания пальца. Головка и кости пясти отклоняется преимущественно в сторону ладони, а проксимальная фаланга пальца смещается в противоположную сторону, в результате чего разрывается капсула сустава на ладонной поверхности. К тому же смещенное сухожилие длинного сгибателя пальца может защемляться между суставными концами. При вывихах других пальцев сухожилия не защемляются.
Диагноз вывиха основывается на классической деформации в области основания пальца и рентгенологическом исследовании.
Проксимальную фалангу пальца вправляют под местной анестезией 1% раствором новокаина, который гидравлически расслаивающей ткани и облегчает вправление. Постепенно разгибают дистальную фалангу и извлекают палец в длину, фиксируют кости пясти и палец сгибают. При ущемлении сухожилия ротационными движениями палец удается вывести и вправить. Палец в полусогнутом положении фиксируют гипсовой лангеты на 2 недели. Назначают ЛФК, парафиновые аппликации. Срок нетрудоспособности – 3-4 недели.
Вывихи в межфаланговых суставах встречаются чаще у людей физического труда и физкультурников. Почти одинаково часто бывают вывихи средней и дистальной фаланг. Порой они сопровождаются крайним переломом вывихнутой фаланги. Клиническая диагностика вывиха фаланги несложная. Диагноз уточняют рентгенографией в двух проекциях.
Вывихи дистальной и средней фаланг вправляют так же, как и проксимальной. Учитывая то, что самой гипсовой лангеты трудно удержать вделанную фалангу (особенно дистальную), ее целесообразно фиксировать спицей Розова или инъекционной иглой, проведенной чрескожно. Срок фиксации 10-14 дней. Нетрудоспособность восстанавливается через 3 4 недели.



