Пневмококковая пневмония |
|
|
Пневмония пневмококковая – это разновидность воспаления легких, встречающаяся чаще всего. Причиной этого заболевания становится Str. pneumoniae. Примерно 5-25% населения, совершенно здорового, – это переносчики пневмококка, по большей части, это касается детей.
- Причины возникновения и патогенез заболевания
- Проявления болезни
- Постановка диагноза пневмококковая пневмония
- Данные рентгенологии
- Лабораторные исследования
- Критерии постановки диагноза
- Терапия пневмококковой пневмонии
Причины возникновения и патогенез заболевания
Пневмококк наиболее часто становится причиной воспаления большей части доли легкого, а также иногда всей доли. Но нередко пневмококк становится первопричиной возникновения очаговой пневмонии.
В медицинской литературе описаны четыре патологоанатомические фазы протекания долевой пневмококковой пневмонии.
1. Фаза прилива, микробного отека, покраснения. Ее характеризует значительное наполнение сосудов кровью, сильная экссудация серозной жидкости. В экссудате определяются пневмококки. Такая фаза длится 12-72 часа.
2. Фаза красного опеченения. Для нее характерно полное заполнение экссудатом альвеол той части легкого, которая поражена болезнью. Причем, в экссудате определяют белки плазмы (фибриноген), а, как следствие диапедеза, увеличено число эритроцитов. Участок легкого, в котором есть воспаление, безвоздушный, плотный, приобретает красноватую окраску и внешне походит на печень. Длительность этого периода 1-3 суток.
3. Фаза серого опеченения. В этой фазе в экссудате из альвеол определяют значительно больше лейкоцитов (по большей части это нейтрофилы), а вот эритроциты значительно уменьшаются в количестве. Легкое, как и раньше, плотное, серовато-желтое на разрезе, очень заметна зернистость легкого. В результате микроскопических анализов определяют увеличение нейтрофильных лейкоцитов и фагоцитированных пневмококков. Эта фаза длится 2-6 суток.
4. Фаза разрешения. В это время в альвеолах неуклонно рассасывается экссудат. Причина этого – воздействие макрофагов и лейкоцитов. Медленно происходит растворение фибрина, легочная ткань перестает быть зернистой. Со временем ткань легкого восстанавливает свою воздушность. Сколько продлится этот период, будет зависеть от того, насколько распространен воспалительный процесс, реактивности организма, а также способов терапии и оттого, насколько лечение интенсивно.
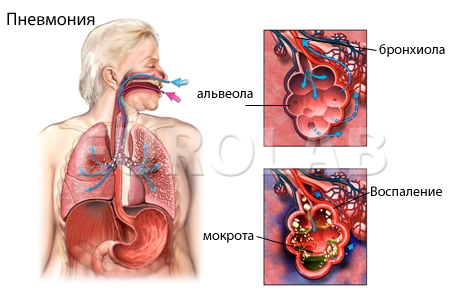
Но нужно иметь в виду, что заболевание не всегда проходит все указанные стадии последовательно. Наиболее часто в пораженной доле легкого наличествуют признаки нескольких стадий в сочетании друг с другом, или признаки одной из фаз преобладают.Важно помнить, что в случае пневмонии патологические изменения происходят не только лишь в альвеолах и в интерстициальной ткани. Поражены бывают плевра, региональные лимфатические узлы, а также лимфатические сосуды. При диагнозе «очаговая пневмония» процесс воспаления охватывает сегмент или дольку. Одновременно зоны уплотненной пораженной ткани перемежаются с участками эмфиземы викарной. Обнаруживают по большей части серозный экссудат. Он часто может быть гнойным, при этом в нем содержится небольшое количество фибрина.
Проявления болезни
В большинстве случаев пневмококковая пневмония характеризуется острым началом, проявляется неожиданно. Вслед за потрясающим однократным ознобом очень заметен рост температуры тела, которая достигая 38-40°С. На пораженной стороне пациент ощущает боль во время дыхания. Кашель сначала сухой, очень болезненный, а через короткий промежуток времени начинается отделение гнойно-слизистой мокроты, в которой наблюдается кровь. Очень часто пациенты замечают довольно много таких примесей – это так называемая «ржавая мокрота». Весьма показательны признаки интоксикации у пациентов, такие как сильная слабость, мышечная и головная боль, почти полное отсутствие аппетита, активная тахикардия, пациент задыхается.
Постановка диагноза пневмококковая пневмония
Для долевой пневмококковой пневмонии характерны определенные физикальные проявления, которые прямо обусловлены патоморфологической фазой болезни.
При первой стадии накопления экссудата – это притупленный тимпанический звук выше очага воспаления, удлиненный выдох при жестком дыхании, несильная начальная крепитация. В некоторых случаях слышны оба типа хрипов: влажные и сухие. При второй стадии уплотнения (еще называемой опеченением) сильно увеличивается дрожание голоса, проявляется бронхофония. Во время проведения выстукивания слышится тупой звук, не слышно везикулярное дыхание, крепитации нет, часто слышен шум от трения плевры. На последней стадии неуклонно приходит в норму дрожание голоса, бронхофония прекращается, возникает redux крепитация – звучная, обильная и на большом протяжении). Кроме того, хрипы звучные мелкопузырчатые, а бронхиальное дыхание со временем переходит в жесткое, а потом в везикулярное. Но важно учитывать тот факт, что при пневмококковой пневмонии эти фазы могут не протекать в указанной последовательности, а в отдельных участках легких могут наблюдаться одновременно разные проявления. Если пневмококковая пневмония носит очаговый характер, симптомы намного меньше выражены. Так, в некоторых случаях слышится притупленный перкуторный звук выше очага поражения. А, как следствие сопутствующего очагового бронхита, слышны крепитация и мелкопузырчатые хрипы.
Данные рентгенологии
Во время стадии уплотнения или опеченения определяются самые яркие изменения в ткани легкого. При долевой пневмонии характерно весьма интенсивное затемнение доли легкого. Во время томографического исследования наблюдается воспалительная инфильтрация, а на ее фоне ясно видны бронхи. Этот симптом надежно разграничивает пневмонию и ателектаз легкого. Локальное уплотнение или очаговая тень выявляют очаговую пневмококковую пневмонию.
Лабораторные исследования
Самые явные и показательные изменения в результатах общего анализа крови. Чаще всего сильно проявляется лейкоцитоз – лейкоциты повышаются до 20-30х109/л, определяют, что уровень нейтрофилов намного выше нормы, лейкоцитарная формула очень сдвинута влево (до миелоцитов и промиелоцитов). Во время пика болезни пропадают эозинофилы, намного меньше нормы лимфоцитов и тромбоцитов. Когда приходит завершающая стадия, число лимфоцитов, эозинофилов и тромбоцитов приходит в норму. Очень показательно увеличение СОЭ. Биохимический анализ крови проявляет симптомы воспаления: несколько выше уровень а,- и у-глобулинов, серомукоида, сиаловых кислот, фибрина, гаптоглобина.
Критерии постановки диагноза
Диагноз пневмококковая пневмония ставится, если наличествуют нижеперечисленные признаки.
- Болезнь возникает весьма остро, чувствуется озноб; выражена лихорадка. Пациент испытывает грудные боли, задыхается, сильно кашляет.
- Показательные данные физикального исследования и рентгенологии легких.
- В препаратах мокроты, которые окрашены по Граму, наличествуют грамположительные ланцетовидные диплококки – они создают недлинные цепочки. При этом нужно выявить 10 и более диплококков или типичных пневмококков. Последним доказательством того, что выявленные стрептококки принадлежат к пневмококку является реакция набухания его капсулы. Такая реакция бывает, когда добавляют поливалентную пневмококковую антисыворотку.
- Нарастают титры противопневмококковых антител в парных сыворотках крови пациенте, которые брали в первый день болезни и на 10-14 день.
Терапия пневмококковой пневмонии
Если пневмония протекает легко, позволительно применять бактерицидные антибиотики перорально. Феноксиметилпенициллин, ампициллин (амоксициллин), цефалоспорины первого поколения. Если есть индивидуальная непереносимость вышеуказанных лекарств, назначают эритромицин, в некоторых случаях бисептол или его аналог гросептол. Допустима и терапия с назначением пенициллина. Если диагностирована средняя степень тяжести пневмонии или тяжелое протекание болезни, первостепенно назначение пенициллина. Препарат вводят внутримышечно, по 1-2 млн ЕД через 4 часа. В случае, когда пневмонию осложняют эмпиема плевры, абсцесс легкого, инфекционный эндокардитом, препараты не очень хорошо проникают в ткани. Тогда дозу пенициллина стоит увеличить в два раза. Сейчас признано много штаммов пневмококка, резистентных к пенициллину. Если имеем дело с таким случаем, нужно назначать цефалоспорины, имипенем, ванкомицин.
Средства против кашля
Средства от кашля прописывают пациентам с диагнозом острая пневмония с начала болезни. Чрезмерно кашель несет опасность возникновения пневмоторакса. Все средства от кашля относят к двум категориям: наркотические или ненаркотические. Применение противокашлевых препаратов наркотического характера моет привести к привыканию или к угнетению дыхательного центра. Рекомендованные препараты и дозы:
- Таблетки муколитические – состоят из кодеина 0.02 г; натрия гидрокарбоната 0.2 г; корня солодки 0.2 г; травы термопсиса 0.01 г.
- Кодеина фосфат – принимают 2 - 3 р/день по 0.1 г.
- Кодтерпин – таблетки, которые состоят из кодеина 0.015 г; натрия гидрокарбоната 0.25 г; терпингидрата 0.25 г.
- Метилформин (кодеин) – принимают 2 - 3 р/день по 0.015 г.
- Этилморфин (дионин) – прописывают в таблетках 2 - 3 р/день по 0.01 г.
Врачи считают, что применение ненаркотических препаратов от кашля предпочтительнее, поскольку не приводит к привыканию или к угнетению дыхательного центра. Рекомендованные препараты и дозы:
- Глауцина гидрохлорид – получают из травы мачека желтого, принимают в форме таблеток 2 - 3 р/день по 0.05 г.
- Ледин – произведен из травы багульник, вызывает подавление кашлевого центра, приводит к расширению бронхов, его прописывают в форме таблеток 3 р/день по 0.05 г.
- Битиодин – угнетает действие кашлевых рецепторов на слизистой оболочке дыхательных путей, а также кашлевой центр в продолговатом мозге. Применяют в форме таблеток 3 р/день по 0.01 г .
- Либексин – активное действие против кашля не уступает действию кодеина, он подавляет кашлевой центр в продолговатом мозге, принимают 3 или 4 р/день по 0.1 г .
- Тусупрекс – препарат подаквляет деятельность кашлевого центра, принимается в форме таблеток 3 р/день по 0.01-0.02.
Противовоспалительные препараты пациентам назначают, чтобы уменьшился воспалительный отек и улучшились микроциркуляции. Принимать при значительном повышении температуры тела – 39-40 °С, показаны ацетилсалициловая кислота или парацетамол 2 - 3 р/день по 0.5 г.
Если ярко выражены боли в плевре, целесообразно выписывать метиндол-ретард 1 - 2 р/день по 0.075 г, вольтарен 2 или 3 р/день по 0.025 г, а также иные нестероидные противовоспалительные препараты. Но не забывать, что они влияют на работу иммунной системы, уменьшая способность к фагоцитозу. Поэтому во время острой фазы их применяют короткое время. Если сильны боли в грудной клетке, пациенту рекомендуют принимать анальгин.
Сердечно-сосудистые препараты
- Камфорное масло – важное средство, необходимое в случае острой пневмонии. Камфара тонизирует сердечно-сосудистую и дыхательную системы, усиливает сокращение миокарда, производит отхаркивающий эффект. Препарат оказывает сильное бактерицидное действие. В литературе говорится о свойстве камфары улучшать вентилирование альвеол. Камфара показана к применению, если у пациента пневмония протекает тяжело. Рекомендовано подкожно 3 - 4 р/день по 2-4 мл. Но может иметь побочный эффект – возникновение инфильтратов.
- Сульфокамфокаин – препарат, получаемый соединением сульфокамфорной кислоты с новокаином. 1%-ый раствор вводят внутримышечно, подкожно или внутривенно 2 или 3 раза/день. Достоинством препарата является то, что он имеет важные терапевтические свойства камфары, но не приводит к возникновению инфильтратов.
- Кордиамин – 25%-ый раствор диэтиламида никотиновой кислоты. Оказывает стимулирующее действие на дыхательный и сосудодвигательный центры. Показан 3 раза/день подкожно, внутримышечно и внутривенно по 2-4 мл, если у пациента диагностировали выраженную артериальную гипотензию или крупозную пневмонию.
Все эти препараты нормализуют движение крови в малом круге кровообращения.
Если очень снижается способность левого желудочка сокращаться, можно рекомендовать сердечные гликозиды, но учитывая чувствительность воспаленного миокарда. Вводить капельно небольшие дозы внутривенно.



