Нозокомиальная пневмония |
|
|
Нозокомиальная пневмония — заболевание, которое характеризуется поражением легких инфекционной природы, которое развилось через 2 суток и позже после поступления человека в больницу/ОРИТ.
- Эпидемиология
- Патогенез нозокомиальной пневмонии, связанной с ИВЛ
- Диагностика нозокомиальной пневмонии
- Возбудители нозокомиальной пневмонии
- Антибактериальная терапия
- Профилактика нозокомиальной пневмонии
Нозокомиальная пневмония (НП) известна также как госпитальная или больничная. Она может быть связана с искусственной вентиляцией легких (НПИВЛ). Развивается через 2 суток и позже от начала интубации, если на момент интубации отсутствовали признаки инфекции в легких. Но в ряде случаев у больных, которым проводили хирургическую операцию, данный вид пневмонии может проявиться ранее, чем за 48 часов.
Эпидемиология
В структуре всех госпитальных инфекционных осложнений госпитальная пневмония занимает второе место, составляет 15-18%. У хирургических больных после плановых операций заболевание развивается в 6 случаях из 100. После экстренных абдоминальных операций нозокомиальная пневмония развивается в 15% случаев. Смертельные исходы при НП бывают в 19-45 случаях из 100.
При нозокомиальной пневмонии, связанной с ИВЛ и вызванной Ps. aeruginosa, летальность достигает 70 или даже 80% в странах СНГ. Если в таких случаях возбудителем являются аэробные грамотрицательные бактерии, летальность на уровне от 20 до 50%, при грамположительных бактериях — 5-20%.
Особенности нозокомиальной пневмонии у хирургических больных:
- Многофакторное инфицирование
- Развивается в первые 3-5 суток после операции
- Сложность назначения эмпирического лечения
- Сложность в диагностике
НП развивается у пациентов с абдоминальным сепсисом по таким причинам:
- повторные операции и анестезии
- длительная ИВЛ
- выраженный синдром кишечной недостаточности
- применение «инвазивных» лечебных и диагностических процедур
- синдром острого повреждения легких, связанный с абдоминальным сепсисом
- возможность гематогенного и лимфогенного зараженияиз очагов сепсиса в брюшной полости
Раннему развитию госпитальной пневмонии способствуют такие факторы:
- абдоминальный сепсис
- тяжелое состояние
- возраст от 60 лет
- массивная аспирация
- нарушение сознания
- сопутствующие ХОБЛ
- проведение длительной ИВЛ: от 72 часов
- экстренная интубация
- развитие острого респираторного дистресс-синдрома как неспецифической реакции легких
- использование инвазивных лечебных и диагностических методик
- повторная госпитализация в период до 6 месяцев
- неадекватность предшествующего антибактериального лечения
- назотрахеальная и назогастральная интубация
- торакальные или абдоминальные операции
- положение больного лежа на спине с опущенным головным концом кровати (угол до 30°)
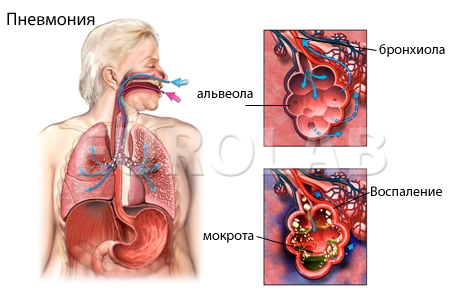
Патогенез нозокомиальной пневмонии, связанной с ИВЛ
В ОРИТ больной может инфицироваться эндогенным или экзогенным путем. Экзогенные источники:
- ингалируемые медицинские газы
- объекты внешней среды, которые соприкасаются с дыхательными путями больного
- оборудование для проведения ИВЛ (респираторы, эндотрахеальные и трахеостомические трубки, катетеры для санации трахеобронхиального дерева и т.д.)
- воздух
- микрофлора медперсонала
- микрофлора других пациентов
Эндогенный источник заражения легких — микрофлора таких органов:
- ЖКТ
- ротоглотки
- мочевыводящих путей
- кожи
- носоглотки
- придаточных пазух носа,
- а также возбудители из альтернативных очагов инфекции
Секрет ротоглотки попадает в трахеи и бронхи после вдыхания. Когда функционирование ЖКТ так или иначе нарушается, природная, обитающая там нормально микрофлора, уже не находится в балансе. Это касается как анаэробов, так и аэробов, обитающих в желудке, кишечнике и пр. Барьерная функция кишечника нарушена. Этот процесс также играет большую роль в патогенезе нозокомиальной пневмонии.
В выше описанных случаях кишечная микрофлора заселяет верхние отделы ЖКТ, бактерии и токсины попадают в кровоток. Когда организм ослаблен, только тогда возбудители могут проявить свое патогенное влияние и вызвать развитие инфекционного процесса.
Диагностика нозокомиальной пневмонии
Признаки, которые говорят о пневмонии при ИВЛ:
- температура тела >38 °С или <36 °С
- гнойный характер мокроты
- респираторный индекс <300
- сдвиг лейкоцитарной формулы влево
- лейкоцитоз >11х109/мл или лейкопения <4х109/мл
Если есть выше перечисленные признаки, нужно не проводить обследование, а продолжать наблюдение за больным. Если зафиксированы 2 и более из данных симптомов, проводят рентгенографическое исследование. При наличии инфильтратов на рентгенограмме рекомендуется провести микробиологическое обследование и начинать эмпирическое лечение антибиотиками.
При подозрении на НПИВЛ выделяют 3 диагностические группы больных:
- I группа — диагноз пневмонии достоверен при наличии клинических, рентгенологических и микробиологических критериев
- II группа — вероятный диагноз пневмонии, при наличии лишь клинических и лабораторных или клинических и рентгенологических, или лабораторных и рентгенологических критериев
- III группа — сомнительный диагноз пневмонии — зафиксированы лишь клинические, или только лабораторные, или только рентгенологические проявления пневмонии
Антимикробное лечение проводят в обязательном порядке только пациентам из первой и второй группы.
Диагностическая бронхоскопия и бропхоальвволярный лаваж
Сначала нужно провести преоксигенацию с FiO2=1,0 длительностью 10-15 минут. Делают тотальную внутривенную анестезию, потому что использование местных анестетиков ограничено, учитывая их вероятное бактерицидное действие. Пробу нужно брать из места максимального поражения, которое определяется не только визуально, но и согласно данным рентгенографии. При диффузном инфильтративном поражении легких пробы материала нужно брать из средней доли правого легкого, также можно — из язычкового сегмента левого легкого. Лаважную жидкость нужно поместить в стерильную пробирку и безотлагательно везти в микробиологическую лабораторию.
Техника применения «слепого» защищённого катетера
Преоксигенация с FiO2=1,0 проводится на протяжении 5 минут, далее максимально дистально вводят катетер через эндотрахеальную или трахеостомическую трубку. Далее нужно выдвинуть внутренний катетер. Используют для аспирации стерильный шприц емкостью 20 мл, его присоединяют к проксимальному концу внутреннего катетера. Его на следующем этапе нужно удалить из эндотрахеальной трубки. Отделяемое нижних дыхательных путей из внутреннего катетера помещают в стерильную пробирку и немедленно доставляют в лабораторию.
Возбудители нозокомиальной пневмонии
При пневмонии, которая вызвана проведением ИВЛ, выделяют такие возбудители:
- ацинетобактер
- синегнойная палочка
- H. Influenzae (редко)
- представители семейства Enterobactriaceae
- S. pneumoniae
- золотистый стафилококк (чаще, чем S. pneumoniae)
- грибы рода Candida (редко)
Тяжелое течение НП отличается такими критериями:
- сердечно-сосудистая недостаточность
- выраженная дыхательная недостаточность
- нарушение сознания
- температура тела выше 39 °С или ниже 36 °
- проявления дисфункции органов
- мультилобарное или билатеральное поражение
- гипоксемия (раО2 <60 мм рт ст)
- гиперлейкоцитоз (>30х109/л) или лейкопения (<4х109/л)
Антибактериальная терапия
Для лечения нозокомиальной пневмонии у хирургических пациентов нужно учитывать:
- выявленного возбудителя и его чувствительность к антибиотикам
- продолжительность проведения ИВЛ и время пребывания человека в отделении реанимации
- влияние предшествовавшей антибактериальной терапии на возбудителя НП
Нозокомиальная пневмония у больных хирургического отделения лечится почти всегда цефотаксимом/ цефтриаксоном, цефуроксимом. Также эффективны Амоксициллин/клавуланат и Фторхинолоны (например, пефлоксацин). Нозокомиальная пневмония у больных ОРИТ без ИВЛ требует терапии Цефалоспоринами III поколения с антипсевдомонадной активностью в комбинации с амикацином. Альтерантивное лечение: Цефоперазон + сульбактам. Если есть серьезное подозрение на MRSA, любую из выше названных схем можно дополнить линезолидом или ванкомицином.
Если антибактериальное лечение НП неэффективно, причины могут заключаться в следующем:
- тяжесть состояния больного (по шкале APACHE II значение >25)
- несанированный очаг хирургической инфекции
- персистенция проблемных возбудителей
- высокая антибиотикорезистентность возбудителей нозокомиальной пневмонии, связанной с проведением ИВЛ
- развитие суперинфекции (Pseudomonas spp., Enterobacter spp. и т.д.)
- микроорганизмы, на которые не влияет эмпирическая терапия (Aspergillus spp , Candida spp и пр.)
- позднее начало адекватной антибактериальной терапии
- неправильный подбор препаратов
- низкие дозы и концентрация антибиотика в плазме и тканях больного
- нарушения режима дозирования препаратов (неправильная разовая доза, неадекватный способ введения, нарушения правильного интервала между введениями лекарства пациенту)
Профилактика нозокомиальной пневмонии
Профилактика НПИВЛ эффективная только при условии проведения проводят в рамках общей системы инфекционного контроля, который касается множества внутрибольничных инфекций. Пациентов с инфекционными осложнениями следует изолировать от других. Рекомендуется придерживаться принципа «одна сестра — один больной». Следует своевременно обнаруживать и проводить правильную хирургическую санацию (обработку) альтернативных очагов инфекции. Среди профилактических мер также называют сокращение предоперационного периода.
Профилактика аспирации
- ИВЛ не проводят при остром респираторном дистресс-синдроме и септическом остром повреждении легких
- немедленно удалять инвазивные устройства по устранении клинических показаний для их использования
- при назотрахеальной интубации риск развития НПИВЛ выше, если сравнивать с оротрахеальной интубацией
- избегать повторных эндотрахеальных интубаций у пациентов, находившихся на ИВЛ, по возможности
- перед экстубацией трахеи нужно убедиться, что из надманжеточного пространства секрет удален
- нужно постоянно аспирировать секрет из надманжеточного пространства
- при высоком риске аспирационной пневмонии пациентов на ИВЛ нужно приподнимать их кровать в области головы на 30-45°
- проводить адекватный туалет ротоглотки в целях профилактики орофарингеальной колонизации
- медперсоналу важно строго придерживаться гигиены рук: мыть, проводить антисептику и осуществлять косметический уход
- если руки загрязнены, следует вымыть их мылом и водой, в ряде случаев нужно использовать для очищения спиртовой антисептик, чтобы уничтожить транзиторную микрофлору
- если руки визуально чистые, гигиеническую антисептику рук всё равно проводят
Профилактика экзогенного инфицирования
Гигиеническая асептика рук проводится в таких случаях:
- перед надеванием стерильных перчаток при постановке центрального внутрисосудистого катетера
- перед непосредственным контактом с пациентом
- перед постановкой инвазивных устройств
- после контакта с интактной кожей пациента (перекладывание больного, измерение АД и/или пульса)
- после снятия перчаток
Для антисептической очистки рук нельзя применять салфетки, пропитанные антисептиком.
Другие профилактические меры
Трахеостомия во всех случаях выполняется в стерильных условиях. Замена трахеостомической трубки — также. Трубки стерилизируют. При выполнении санации трахеобронхиального дерева персонал надевает чистые одноразовые или стерильные перчатки. Перед использованием дыхательных контуров многократного применения их всегда стерилизуют или проводят дезинфекцию высокого уровня. Любой конденсат в контуре важно вовремя удалить. При проведении ИВЛ опытные врачи рекомендуют применять бактериальные фильтры.
Закрытые аспирационные системы позволяют проводить лаваж трахеобронхиального дерева, санацию, забор отделяемого трахеобронхиального дерева в условиях, когда контакта с окружающей средой совершенно нет. Это позволяет исключить контаминацию нижних дыхательных путей через просвет интубационной трубки.



