Аутоиммунные болезни |
|
|
Аутоиммунные болезни — редкие патологии, при которых организм начинает собственные ткани воспринимать как чужие, и защитные силы организма начинают атаковать сам организм. В мире миллионы людей имеют диагноз ревматоидного артрита, системная красная волчанка, склеродермия и т.д.
Ревматоидный артрит
Ревматоидный артрит — хроническое прогрессирующее аутоиммунное заболевание, сопровождающееся развитием симметричного воспаления синовиальных оболочек с поражением периферических суставов (синовит, эрозивный артрит) и системным воспалением внутренних органов.
Заболевание поражает около 1 % населения земли. Женщины болеют в 2-3 раза чаще мужчин. Кроме генетической предрасположенности и гормональных нарушений (половые гормоны) в развитии ревматоидного артрита принимают участие иммунопатологические факторы. Причиной патологии могут быть вирусы (парвовирус, вирус Эпштейн-Барр), бактерии (микоплазмы, хламидии), белки столового шока и другие факторы.
Суперантигены могут вызывать неспецифическую поликлональную активацию В-лимфоцитов и срыв толерантности. Антигены микробов могут вызывать образование антител, перекрестно реагирующих с антигенами синовиальной оболочки хозяина. Это приводит к отложению иммунных комплексов в синовиальной оболочке.
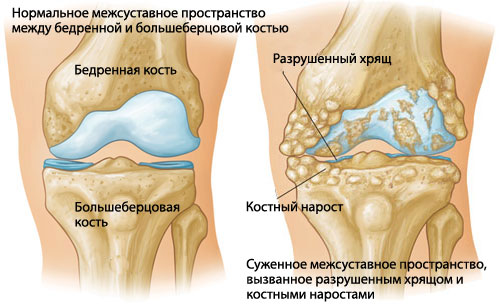
При повреждающем воздействии Т- и В-лимфоциты мигрируют из посткапиллярных венул в синовиальную мембрану. Синовиальные клетки, несущие аберрантный II класс НБА-антигенов и костимулирующие молекулы, презентируют потенциальный «артритогенный» пептид Т- лимфоцитам. Происходит поликлональная активация В-лимфоцитов, которые продуцируют иммуноглобулины, особенно ревматоидный фактор, представляющий собой антитела (IgМ, IgС, IgА), направленные против Рс-фрагмента IgG. Ревматоидный фактор и другие аутоантитела (антитела против филлагрина, глюкоза-6-фосфат-дегидрогеназы и др.) участвуют в повреждении суставных тканей и в формировании иммунных комплексов. Повреждение суставов поддерживается за счет иммунных комплексов, активации комплемента, привлечения нейтрофилов, активации ферментов лизосом, продуктов метаболизма арахидоновой кислоты и т.д.
Однако основным механизмом ревматоидного артрита является Т-клеточный с преобладанием С04+ ТН1. В результате активации клеточного иммунитета образуются провоспалительные цитокины (ИФН-а, ИЛ-8, ИЛ-15, ИЛ-16, ИЛ-17 и пр.), участвующие в иммунопатогенезе ревматоидного артрита. Индукция ревматоидного артрита может быть неспецифической или может вызываться неизвестным антигеном, стимулирующим активацию Т-лимфоцитов активированными макрофагами. Содержание Т-лимфоцитов увеличивается в синовиальной жидкости и понижается в крови. Макрофаги секретируют ФНО-а и ИЛ-1, которые активируют остеокласты кости и хондроциты хряща.
Это приводит к разрушению кости и хряща. В деструктивных процессах участвуют матриксные металлопротеиназы (коллагеназа, стромализин, желатиназа). Хондроциты начинают продуцировать большое количество ЛСЛ и ГМ-КСФ, которые завершают цикл активацией макрофагов. Кроме повреждения хряща развивается васкулит, увеличивается проницаемость мелких кровеносных сосудов, привозящая к отеку синовиальной оболочки и инфильтрации тканей нейтрофилами, Т-лимфоцитами, плазматическими и дендритными клетками. В результате пролиферации синовиоцитов происходит гипертрофия синовиальной оболочки, и на поверхности суставного хряща образуется регрессивная грануляционная ткань (паннус), содержащая клетки, макрофаги, Т-лимфоциты (Т-хелперы), а также плазматические и активно пролиферирующие синовиальные клетки. Активированные клетки паннуса продуцируют фактор активации остеокластов, которые участвуют в резорбции кости. В синовиальной жидкости находятся аутоантитела (ревматоидный фактор и др.), компоненты комплемента, гранулоциты с включениями в виде вакуолей (рагоциты), цитокины и ферменты.
Симптомы
Характерно симметричное поражение мелких суставов конечностей с развитием синовита, грануляционной ткани, истончением хряща и эрозивным поражением кости. Отмечаются боль, отечность и скованность в суставах по утрам. Появляются ревматоидные узелки, деформируются суставы. Среди крупных суставов чаще поражаются коленные и реже - локтевые и плечевые суставы. Развиваются васкулит, хронические язвы голеней, сухой кератоконъюнктивит, перикардит, плеврит, спленомегалия. Существует мнение, что ускоренное развитие атеросклероза фактически является своеобразным внесуставным (системным) проявлением ревматоидного артрита.
Лабораторная диагностика
Определяют ревматоидный фактор (он выявляется и при других аутоиммунных заболеваниях, например при системной красной волчанке). Обращают внимание на ревматоидный фактор в синовиальной жидкости, которая характеризуется воспалительными элементами. Возможно появление и других аутоантител (антиперинуклеарный фактор).
Возрастает количество синовиоцитов А, напоминающих макрофаги, и синовиоцитов В, похожих на фибробласты.
Лечение
Иммобилизируют сустав. Назначают:
- анальгетики,
- нестероидные противовоспалительные препараты,
- кортикостероиды,
- противомалярийные препараты (хингамин и др.),
- препараты золота,
- D-пеницилламин,
- иммунодепрессанты (метотрексат, циклоспорин А и др.),
- статины могут существенно снижать тяжесть артрита.
Применяют также комплексную терапию и антицитокиновую терапию: химерные моноклональные антитела к TNF-a (инфликсимаб - гибриды вариабельных фрагментов мышиных антител и фрагментов IgG1 -антител человека нейтрализующие провоспалительную активность TNF-a); рекомбинантный рас творимый TNF-a-рецептор - TNF-aR, соединенный с Fc-фрагментом IgG; рекомбинантный рецепторный антагонист ИЛ-1, ингибирующий активность ИЛ-1 Блокада моноклональными антителами TNF-a подавляет синтез ИЛ-и других провоспалительных цитокинов (ГМ-КСФ, ИЛ-б…).
Псориаз
Патология поражает около 2 % людей. Псориаз — хроническое рецидивирующее воспаление кожи неясной этиологии, сопровождающееся образованием шелушащихся папул.Эпидермис и дерма содержат инфильтраты с CD4+ и СЭ8+Т-лимфоцитами. Причем в псориатических повреждениях большинство Т-лимфоцитов являются клетками памяти (CD4+CD45RO+ и CD8+CD45RO+). Преобладание ТН1 -профиля очевидно обусловливает более редкие при псориазе инфекции кожи (но частые при Тн2 ассоциированных дерматозах). У больных повышена функция нейтрофилов моноцитов (усиление хемотаксиса, прилипания, фагоцитоза) и митотическая активность клеток эпидермиса. Нарушается кальциевый гомеостаз эритроцитов, откладывается IgG в роговом слое эпидермиса. Отличительной особенности псориаза является разрастание сосудистой микросети кожи.
Псориатическая кожа характеризуется сверхбыстрой пролиферацией кератиноцитов, приводящей к ее патоморфологическим изменениям. При псориазе кератиноцитами продуцируется повышенное количество ИЛ-20 (гомоло ИЛ-1 0), который принимает активное участие в воспалении кожи. Активированные дендритные клетки продуцируют ИЛ-23 - активный индуктор пролиферации CD4+Т-лимфоцитов памяти и продукции ими ИФН-у.
Кератиноциты, дендритные клетки и макрофаги могут продуцировать в кожу ФНО-а. Поступление CLA+ Т-лимфоцитов (CLA — cutaneous lymphocyte antigen, антиген лимфоцитов кожи) в кожу из крови происходит в результате взаимодействия CLA и Е-селектина, СС-хемокинов и хемокиновых рецепторов, а также молекул LFA-1 Т-лимфоцитов и пр.
Эпидермальный фактор роста, продуцируемый кератиноцитами, обеспечивает их рост, миграцию и выживание. Повышение экспрессии сецептора ЕСР является одним из самых ранних событий в образовании псориатического элемента.
Симптомы
Наиболее распространен вульгарный, или обыкновенный, псориаз, характеризующийся появлением (на локтях, ягодицах, волосистой части головы, ладонях, подошвах и других участках кожи) розово-красных округлых плоских папул с четкими границами. Высыпания покрыты мелкими серебристо-белыми чешуйками. При поскабливании высыпаний проявляются феномены стеаринового пятна, псориатической пленки и кровяной росы. Папулы могут сливаться в бляшки и исчезать через некоторое время (недели, годы). Часто поражаются ногти.
Реже встречается тяжело протекающий экссудативный псориаз, при котором высыпания покрыты серовато-желтыми корковидными чешуйками и развивается зуд кожи. Еще более тяжелой формой болезни является псориатическая эритродермия из-за поражения основной части кожного покрова в виде его выраженного шелушения, гиперемии, инфильтрации, чувства зуда и жжения.
У многих пациентов поражаются суставы (псориатическая артропатия, или артропатический псориаз). Встречаются также ладонно-подошвенный пустулезный псориаз, генерализованный пустулезный псориаз и пустулезный псориаз типа центробежной кольцевой эритемы.
Лабораторная диагностика
При гистологическом исследовании отмечаются повышенная пролиферация псориатического эпидермиса, воспаление эпидермиса и дермы. В результате нарушения иммунной регуляции кожи активированные кератиноциты, макрофаги, лимфоциты и резидентные клетки выделяют цитокины, протеазы и полиамины, ускоряющие пролиферацию кератиноцитов и развитие воспаления в коже.
Лечение
При наружном лечении псориаза используют различные мази, содержащие салициловую кислоту. Кроме того, применяют препараты, оказывающие кератопластическое, противовоспалительное и противозудное действие. Местно назначают также дитранол или антралин и кортикостероидные мази. В случае бляшечного псориаза эффективна мазь, содерщая кальципотриол.
При системном лечении применяют: витамины (витамины группы В, аскорбиновую кислоту, фолиевую кислоту и витамины А, Е, РР), энтеросорбенты (активированный уголь, полифепан, энтеросгель и др.), препараты натрия и магния, гистаминные препараты, ангиотрофические средства (ксантинол никотинат, производные ксантина и др.), транквилизаторы, нейролептики, цитостатические и иммунодепрессивные препараты (метотрексат, циклоспорин А - при тяжелых псориазах), синтетические ретиноиды (ацитретин), ультрафиолетовое облучение, физио-химиотерапию с применением фотосенсибилизаторов овален, ламадин, оксаролен и др.
Красный плоский лишай
Другие названия патологии: красный лишай, лишай Вильсона; lichen ruber planus Wilson. Это подострое или хроническое воспалительное заболевание кожи с характерной папулезной сыпью и кожным зудом. Этиология красного плоского лишая не установлена.
Часто рассматривают как идиопатическое заболевание, ассоциированное с антигенами HLA-DR и DQ-1. Возможна связь патологического процесса с вирусом гепатита антигены которого могут скапливаться в коже. На развитие болезни влияют нейрогенные факторы и воздействия лекарственных препаратов (стрептомицин, ПАСК, левамизол, препараты золота и др.). Патологический процесс характеризуется развитием аутоиммунных нарушений. В дермальном инфильтрате преобладают CD4+ Т-лимфоциты. Кератиноциты повреждаются как Т-лимфоцитами, NK-клетками, так и Т-лимфоцитами.
В дермоэпидермальной зоне выявляйся отложения IgG, IgM, а также фибрина и фибриногена (в участке базальной мембраны). В поврежденном эпидермисе происходит вакуольная дистрофия. Сыпь обычно сопровождается выраженным зудом. Типичной формой красного плоского лишая является мономорфная сыпь, состоящая из красновато-сиреневых блестящих многоугольных папул диаметром 2-5 мм, имеющих центрально расположенное пупковидное вдавление. Крупные папулы имеют светлые точки и полоски. В травмированном участке могут появляться новые высыпания. Возможны поражения слизистых оболочек. Имеются разнообразные атипичные формы болезни (кольцевидная, веррукозная, буллезная, эрозивно-язвенная, пигментная и линеарная).
Лабораторная диагностика
Проводят гистологические (выявление гиперкератоза, акантоза, телец Сиватта) и иммуноморфологические исследования.
Лечение
При лечении красного плоского лишая применяют седативные, антигистаминные, противомалярийные и кортикостероидные препараты, антибиотики и т.д.



