Временная электрокардиостимуляция |
|
|
- Методы временной ЭКС
- Осложнения
- Порядок проведения ЧПЭС
- Основные способы восстановления ритма при ЧПЭС
Также показаниями к назначению ЭКС служат:
1. Брадикардии
- Атриовентрикулярная блокада II степени или отказ синусового узла, если они вызывают обморок или предобморочное состояние;
- Полная атриовентрикулярная блокада с обмороком или предобморочным состоянием или частотой сокращения желудочков < 40/мин;
- Синусовая или узловая брадикардия (при расстройстве гемодинамики или неэффективности атропина).
2. Купирование тахикардий
- Временная эндокардиальная ЭКС показана при желудочковых тахикардиях, возникающих на фоне брадикардии. В частности при рецидивирующей пируэтной тахикардии на фоне удлинения интервала QT;
- Учащающая предсердная ЭКС используется для купирования трепетания предсердий I типа, наджелудочковых тахикардий с участием АВ-узла.
3. Профилактическая установка
В пред/интраоперационном периоде при синдроме слабости синусового узла, блокаде ножек пучка Гиса (включая двухпучковую блокаду) при наличии в анамнезе обморока или предобморочного состояния, атриовентрикулярной блокаде II степени типа Мобитц I (с периодами ВенкебахаПри проведении кардиоверсии у больных с синдромом слабости синусового узла).
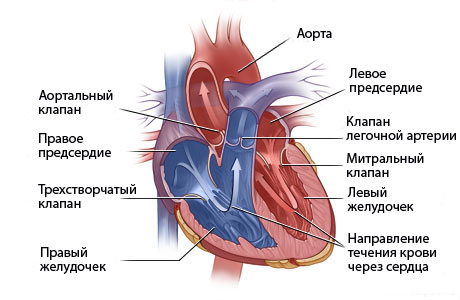
Методы временной ЭКС
Наиболее доступными и безопасными являются, по мнению специалистов, такие методы:
Наружная (трансторакальная) ЭКС – электроды кардиостимулятора накладываются на грудную клетку. Применяется в экстренных ситуациях в качестве промежуточного этапа до начала проведения эндокардиальной временной или постоянной ЭКС. А также в качестве профилактической меры на случай вероятных аритмогенных осложнений при проведении манипуляций у больных. Поскольку используют высокоамплитудные (до 200 мА) и большой длительности (20-40 мс) импульсы, процедура сопровождается выраженными болевыми ощущениями. Что требует, если сознание у больного сохранено, проведения глубокой седации и анальгезии.
Эндокардиальная ЭКС – электрод кардиостимулятора проводится в полость сердца. Наиболее универсальный и эф-фективный метод, но требует для выполнения запаса времени и наличия обученного персонала. При его выполнении встречаются осложнения: пневмоторакс, перфорация сердца, инфекция, кровотечение и тромбоз и др.
Чреспищеводная ЭКС – электрод для стимуляции устанавливается в пищеводе на уровне левого предсердия сердца. Из пищевода очень редко (≈ 5% случаев) удается навязать стимуляцию желудочков, это значит, что метод не даст эффекта при A-V блокадах. Если говорить о неотложной помощи, то показания для применения чреспищеводной ЭКС довольно ограниченные: купирование трепетания предсердий I типа, наджелудочковых тахикардий с участием АВ-узла.
Проведение наружной (трансторакальной) ЭКС
1.Больной лежит на спине. Для наружной ЭКС используются специальные клеящиеся электроды. Первый электрод располагают слева от грудины, рядом с верхушкой сердца. Второй – на спине, напротив первого электрода или в правой подключичной области;
2. Наладьте проведение мониторинга: ЭКГ, неинвазивное артериальное давление, SpO2;
3. Переключить дефибриллятор на функцию пейсмекера и подключите электроды. При асистолии – установить асинхронный режим. Установить начальную частоту стимуляции – 80 имп/мин.
При остановке кровообращения начните стимуляцию с максимально возможной силы тока. В остальных случаях ток увеличивают постепенно – до захвата импульсов желудочками. Признаки захвата импульсов: расширение комплекса QRS и появление широкого зубца T на ЭКГ, пальпация пульса на артериях соответствующей частоты. Установите синхронный режим при наличии собственных сокращений сердца пациента;
4. Больным, находящимся в сознании, проводят седацию – чаще назначают бензодиазепины (мидазолам, диазепам) в сочетании с наркотическими анальгетиками;
5.Определитесь с дальнейшим ведением пациента. При необходимости, начните подготовку к установке трансвенозного эндокардиального электрода для продолжения кардиостимуляции.
Внутривенная эндокардиальная ЭКС
Через катетер, установленный в одну из вен, электрод для ЭКС проводят в полости сердца. Обычно – в правый желудочек. Доступ в основном удобнее проводить через правую внутреннюю яремную или подключичную вены – легче манипулировать электродом во время установки, реже развиваются тромботические осложнения. Ограниченно используют бедренные или периферические вены. В зависимости от возможностей лечебного учреждения, процедуру проводят под визуальным контролем: рентгеноскопическим, ЭКГ, реже – ультразвуковым.
Подготовка
1. Проверьте аппаратуру и убедитесь, что дефибриллятор и другое оборудование для проведения реанимационных мероприятий находятся в готовности;
2. Уложите больного как при пункции центральных вен. Осуществите венозный доступ, установив катетер в периферическую вену. Расположите электроды для регистрации ЭКГ так, чтобы они не мешали манипуляциям с катетером для кардиостимуляции. Подключите монитор (ЭКГ, неинвазивное АД, SpO2);
3. Обработайте раствором антисептика кожу в месте пункции и изолируйте место введения электрода стерильным материалом;
4. Проверьте, что электрод проходит через катетер или специальный трансдьюсер, который вы будете устанавливать больному. Желательно, чтобы размеры электрода для временной кардиостимуляции и размеры трансдьюсера совпадали между собой. Обычно электроды для ЭКС у взрослых пациентов имеют 5 или 6 размер по French;
5. Выполните катетеризацию центральной вены. Считается, что электродом обычно легче манипулировать при доступе через правую внутреннюю яремную вену, но при доступе через правую подключичную вену меньше вероятность смещения электрода при движениях больного. Если имеется коагулопатия, для доступа безопаснее использовать внутреннюю яремную или бедренную вену.
Методики проведения электрода для кардиостимуляции через яремную или подключичную вену
Под визуальным контролем (рентгенокардиоскопия)
Преимущества: позволяет оптимально расположить электрод, при надлежащих навыках быстрое выполнение процедуры. Недостатки: требуется специальная рентгеновская аппаратура.
1. Через венозный катетер продвиньте электрод в правое предсердие и направьте его к верхушке правого желудочка – последовательность а→ с→ е. В этом случае электрод легко проходит через трехстворчатый клапан;
2. При возникновении затруднений сформируйте петлю электрода в правом предсердии – b. При небольшом повороте и продвижении электрода вперед петля должна расправиться прямо через трехстворчатый клапан – d→e.
3. Продвигайте электрод таким образом, чтобы его конец был направлен прямо к верхушке правого желудочка, а он сам лежал свободно в виде буквы S между правым предсердием и правым желудочком.
Оптимальное положение кончика электрода – ближе к верхушке правого желудочка на его диафрагмальной стенке. Если закрепить кончик электрода в диафрагмальной стенке правого желудочка не удается, можно установить его в выносящем тракте правого желудочка. Но в этом положении вероятность смещения электрода значительно повышается, требуется более высокая амплитуда импульса для стимуляции.
Проведение электрода под ЭКГ контролем
Преимущества: не требуется специальной рентгеновской аппаратуры. Недостатки: часто возникают трудности при проведении и выбору оптимального расположения электрода.
1. Определите приблизительную длину вводимой части электрода. Для этого наложите электрод на грудную клетку больного от павильона катетера (точка «а») до, примерно, проекции того места (точка «б»), в котором он должен будет находиться в желудочке. Замерьте это расстояние по меткам на электроде или сделайте специальную метку на электроде – это послужит вам ориентиром, на какую глубину следует вводить электрод.
2. Присоедините провод грудного отведения ―V‖ электрокардиографа или кардиоскопа к дистальному концу (минус) электрода для кардиостимуляции с помощью зажима типа ―крокодил‖. И включите режим «грудное отведение» на регистрирующем устройстве. Или подключите дистальный электрод к проводу правой руки, а проксимальный – к проводу левой руки, и включите первое (I) отведение на кардиографе или кардиоскопе. В качестве запасного варианта: к дистальному электроду подсоединить провод правой руки и включить второе (II) отведение на кардиоскопе или кардиографе.
3. Осторожно продвиньте электрод для кардиостимуляции со вставленным направителем (если он предусмотрен конструкцией катетера) через катетер во внутреннюю яремную или подключичную вену. Если катетеризация проводилась справа, мы получаем ЭКГ, похожую на стандартную ЭКГ в отведении aVR (с проводом грудного отведения ―V‖) – отрицательные зубцы Р, Т, низкоамплитудный, направленный преимущественно книзу комплекс QRS. Если же введение электрода выполнялась слева, то форма получаемой кривой сходна с ЭКГ в отведении aVL;
4. При продвижении электрода в верхнюю полую вену, для ЭКГ характерны низкоамплитудные, отрицательные зубцы Р и Т, небольшой зубец г и достаточно глубокий зубец S.
4. При попадании электрода в правое предсердие амплитуда зубца Р резко возрастает: по амплитуде он может быть больше комплекса QRS. Форма зубца Р в разных участках правого предсердия изменяется: вблизи от верхней полой вены он может иметь небольшую начальную положительную и глубокую конечную отрицательную фазы, либо может быть полностью отрицательным. В средней и нижней части правого предсердия зубец Р становится двухфазным, с незначительным преобладанием отрицательной фазы, либо эквифазным. Контакт между электродом и эндокардом правого предсердия сопровождается подъемом сегмента PQ(R). Степень этого подъема пропорциональна давлению, оказываемому электродом на эндокард: при оттягивании электрода на себя подъем сегмента PQ исчезает;
5. При попадании электрода в наружное отверстие коронарного синуса предсердная осцилляция на ЭКГ становится полностью положительной.
6. При дальнейшем продвижении вперед электрод может попасть в нижнюю полую вену, что приводит к резкому снижению амплитуды зубца Р, он становится положительным, напоминая форму зубца Р во II отведении ЭКГ, иногда двугорбым. В этом случае электрод оттягивают на себя до появления высокоамплитудного зубца Р, означающего возвращение электрода в правое предсердие.
7. Если и повторная попытка ввести электрод в правый желудочек заканчивается его прохождением в нижнюю полую вену, то следует изменить кривизну дистальной части электрода (увеличить или уменьшить), либо изменить пространственное расположение электрода путем осторожного вращения электрода по его оси в противоположных направлениях.
8. При попадании электрода в правый желудочек зубец Р становится положительным и низкоамплитудным. Амплитуда комплекса QRS резко возрастает, достигая величины 5-10 мВ и более. Зубец Т в большинстве случаев бывает отрицательным, глубоким.
9. Подъем сегмента ST означает, что кончик электрода касается стенки правого желудочка;
10. Удалите направитель. Попросите больного изменить положение тела, покашлять. Если вид ЭКГ не изменился, зафиксируйте электрод в данном положении с помощью лейкопластыря.
11. Если произошло смещение электрода, и вид ЭКГ изменился, вставьте направитель и осторожно немного (0,5-2 см) измените положение электрода, стараясь достичь стабильного положение электрода.
12. После того, как стабильное положение электрода достигнуто, зафиксируйте электрод и катетер в данной позиции с помощью лейкопластыря.
Проведение «плавающего» («баллонного») электрода под ЭКГ контролем
Преимущества: не требуется специальная рентгеновская аппаратура, облегчено проведение электрода у большинства больных. Недостатки: часты случаи дислокации электрода. При выраженной дилатации полостей сердца, значительной трикуспидальной регургитации, ЧСС менее 30 уд/мин, асистолии, установить этот тип электрода, зачастую, невозможно.
1. Определите приблизительную длину вводимой части электрода. Для этого наложите электрод на грудную клетку больного от павильона катетера (точка «а») до, примерно, проекции того места (точка «б»), в котором он должен будет находиться в желудочке. Замерьте это расстояние по меткам на электроде или сделайте специальную метку на электроде – это послужит вам ориентиром, на какую глубину следует вводить электрод.
2. Определите и запомните длину центрального венозного катетера (трансдьюсера), через который электрод будет вводиться. Проверьте, что баллон легко надувается и сдувается.
3. Введите электрод таким образом, чтобы его баллон гарантировано вышел бы за пределы венозного катетера (трансдьюсера). Раздуйте баллон воздухом из предназначенного для этих целей шприца. Обратить внимание, что на шприце есть специальная метка, которая устанавливает необходимый для введения объем воздуха, обычно – 1-1,5 мл.
4. Введите электрод до ранее намеченной метки и затем сдуйте баллон.
5. Подключите ЭКГ монитор или электрокардиограф, как это описано в предыдущем разделе (проведение электрода под ЭКГ контролем). Убедитесь, что конец электрода находится в правом желудочке. Если нет – перемещая электрод, добейтесь правильного положения электрода.
Проведение кардиостимуляции. Присоедините электрод к кардиостимулятору в соответствии с цветовой маркировкой. При этом эндокардиальный (дистальный) минусовой электрод подключают к катоду (–) стимулятора, а положительный (индифферентный) электрод подключают к аноду (+).
Определение порога стимуляции
1. Установите на шкале кардиостимулятора режим «demand» (по требованию), частоту навязываемого ритма больше на 10-15 ударов/мин собственного ритма сердца пациента и величину стимула 3 ма. И включите кардиостимулятор. Что должно привести к навязыванию ритма.
2. Если навязать ритм не удается, необходимо найти лучшую позицию электрода.
3. Постепенно уменьшайте амплитуду импульсов до прекращения захвата стимула, когда частота сердечных сокращений внезапно падает, и стимулы уже не вызывают последующих сокращений сердца. Оптимальным считают порог стимуляции < 1 ма. Более высокий порог стимуляции приемлем, если были затруднения при установке электрода или у пациента снижена чувствительность миокарда вследствие обширного инфаркта миокарда или каких-либо других заболеваний.
4. Задайте величину стимула в три раза больше порога стимуляции. Установите режим «demand» (по требованию). При собственном синусовом ритме пациента > 50/мин задайте поддерживающую частоту кардиостимулятора 50/мин. При наличии сердечной блокады или брадикардии установите поддерживающую частоту 70-80/мин (при кардиогенном шоке – 90-100/мин).
5. Аккуратно удалите расширитель.
6. Оцените стабильность положения электрода. Попросите пациента энергично покашлять, чихнуть и глубоко подышать. Убедитесь на мониторе, что потери вызываемых сокращений не наблюдается.
7. Фиксируйте электрод швом или лейкопластырем к коже в месте введения и прикройте это место повязкой. Свободный конец электрода необходимо свернуть в форме петли и зафиксировать на коже лейкопластырем.
8. Проведите рентгенологическое исследование грудной клетки и убедитесь в правильном положении электрода и отсутствии пневмоторакса. При правильном расположении конец электрода должен находиться вблизи верхушки правого желудочка. При попадании электрода в коронарный синус его конец направлен к левому плечевому суставу. В проксимальной части коронарный синус прилегает к левому предсердию. Продвинув электрод дистальнее, в большую вену сердца, можно проводить желудочковую стимуляцию. Порог стимуляции из коронарного синуса может быть достаточно высоким, зато смещение электрода происходит реже. При попадании электрода в эпикардиальную вену его положение кажется правильным, но он виден более отчетливо и обычно огибает верхушку. При этом стимуляция неустойчивая, требуется коррекция положения элекрода.
9. Назначьте антибиотик широкого спектра, например: цефтриаксон по 1,0 × 2 р/сут внутривенно.
10. Ежедневно проверяйте порог стимуляции. В течение первых нескольких дней после установления электрода он обычно возрастает в 2-3 раза по сравнению с первоначальной величиной. Что связано с местным отеком эндокарда.
Осложнения
Перфорация
Подозревают перфорацию сердца при:
- появлении загрудинной боли;
- отсутствии навязанных сокращений;
- стимуляции диафрагмы при низкой амплитуде стимула (3 В или менее).
Внимание. При подозрении на перфорацию сердца срочно выполните эхокардиографию и рентгенографию грудной клетки. При выявлении тампонады сердца – дренируйте полость перикарда. Переставьте электрод.
Тахиаритмии
Желудочковые экстрасистолы и непродолжительная желудочковая тахикардия часто встречаются при прохождении электрода через трехстворчатый клапан и не требуют лечения. При рецидиве непродолжительной желудочковой тахикардии убедитесь в правильном положении электрода и отсутствии избыточного провисания электрода в области трехстворчатого клапана.
Отсутствие навязанных сокращений
Основные причины:
- Неправильное положение или смещение электрода;
- Перфорация желудочка;
- Фиброз миокарда (вследствие предыдущего инфаркта или кардиомиопатии);
- Применение лекарственных средств (например, антиаритмических средств I класса);
- Плохой контакт электрода и кардиостимулятора.
Чреспищеводная электрокардиостимуляция (ЧПЭС)
Метод ЧПЭС применяют, в основном, для элекрофизиологических исследований сердца. Но его можно с успехом использовать для купирования наджелудочковых аритмий, в том числе, и рефрактерных к медикаментозному лечению. И именно об этом аспекте использования ЧПЭС пойдет речь ниже.
Основой купирования пароксизма тахикардии ЧПЭС является "попадание" электрического импульса в круг риентри с изменением рефрактерного периода какого-либо его участка. Соответственно, метод эффективен только при аритмиях, которые обусловлены механизмом риентри: внутриузловой, орто- и антидромной, предсердной пароксизмальной тахикардии, трепетании предсердий I типа.
Трепетание предсердий II типа, фибрилляцию предсердий и эктопическую предсердную тахикардию ЧПЭС устранить не может. Из-за низкой вероятности успеха и выраженных болевых ощущений у больного, не надо пытаться применять ЧПЭС при брадиаритмиях: полной атриовентрикулярной блокаде, атриовентрикулярной блокаде II степени, отказе синусового узла.
Оснащение
- Специальный кардиостимулятор для ЧПЭС;
- Система контроля ЭКГ;
- Дефибриллятор.
Порядок проведения ЧПЭС
По понятным причинам процедура проводится натощак или не ранее 2-4 часов после приема пищи. Объясните больному цели процедуры. Предупредите, что в процессе ее проведения могут возникать неприятные ощущения. Если позволяет время, назначьте премедикацию с бензодиазепинами – мидазолам 5 мг или диазепам 5-10 мг в/в или за 30-40 минут до процедуры в/м. При выраженном рвотном рефлексе показана поверхностная анестезия носоглотки и корня языка путем орошения слизистых спреем 10% лидокаина.
1. Пациент лежит на спине, проводится стандартный мониторинг – ЭКГ, пульсоксиметрия, неинвазивное АД;
2. Установите на специальном пищеводном электроде расстояние между проксимальным и дистальным контактами, равное 2,5-3 см;
3. Введите электрод через нос в пищевод на глубину 40 см. точно так, как вводят желудочный зонд (см. Рис.9);
4. Присоедините провод грудного отведения ―V‖ электрокардиографа или кардиоскопа к дистальному концу (минус) электрода для пищеводной стимуляции с помощью зажима типа ―крокодил‖. И включите режим «грудное отведение» на регистрирующем устройстве.
Или подключите дистальный электрод к проводу правой руки, а проксимальный – к проводу левой руки, и включите первое (I) отведение на кардиографе или кардиоскопе.
Необходимо иметь в виду, что при регистрации пищеводной ЭКГ изолиния на регистраторе нестабильная из-за непроизвольного сокращения стенок пищевода. Поэтому необходимо перед регистрацией ЭКГ выждать какое-то время для того, чтобы пищевод ―привык‖ к нахождению в нем инородного тела и проводить регистрацию ЭКГ на задержке дыхания.
5. Осторожно перемещая электрод вглубь или наружу, выберите положение, где регистрируется максимальная положительная амплитуда зубца Р, что обычно соответствует нижней части левого предсердия.
Другим возможным вариантом установки электрода является следующий: производится запись пищеводной электрограммы последовательно с проксимального и дистального полюсов пищеводного электрода, и он устанавливается в позиции, когда с обоих полюсов записана наиболее сходная электрограмма с максимальной амплитудой зубца P. Как правило, для этого электрод должен находиться на глубине 35-45 см от кончика носа. Зафиксируйте электрод лейкопластырем;
6. К дистальному контакту пищеводного электрода подключите катод (-), а к проксимальному – анод (+). Но, строго говоря, полярность электродов практически не влияет на эффективность кардиостимуляции;
7. Установите на кардиостимуляторе частоту, превышающую на 10-15 % частоту аритмии, начальную силу тока импульса 15 мА, продолжительность импульса 10-20 мс;
8. Предупредите больного, что возможны неприятные ощущения в области сердца. Включите стимулятор и нажмите на кнопку «стимуляция» на 1-5 сек, наблюдая за кардиомонитором, произошел ли захват импульса.
9. Повторяйте попытки стимуляции и повышайте ток стимуляции, пока не произойдет стабильное навязывания ритма.
Основные способы восстановления ритма при ЧПЭС
Как уже упоминалось выше, метод ЧПЭС эффективен только при аритмиях, которые обусловлены механизмом риентри: внутриузловой, орто- и антидромной, предсердной пароксизмальной тахикардии, трепетании предсердий I типа.
Залповая стимуляция
Наиболее часто применяемый способ. Наносится асинхронный залп электрических импульсов в количестве 3-20 с частотой следования импульсов 200-400 в минуту длительностью от 1 до 3 секунд. При неэффективности, залповую ЧПЭС повторяют несколько раз, увеличивая число импульсов.
Сверхчастая стимуляция
Если синусовый ритм не восстановился, приступают к сверхчастой ЧПЭС, ступенчато увеличивая частоту стимуляции (до частоты 1200 имп/мин), длительность подачи импульсов – 1-3 сек. В подавляющем большинстве случаев этими видами ЧПЭС можно купировать пароксизмы тахикардии.
Частая стимуляция
Установите на чреспищеводном кардиостимуляторе частоту, превышающую на 10-15 % частоту аритмии. Увеличивайте частоту стимуляции, пока не восстановится синусовый ритм или произойдет переход аритмии в стойкую фибрилляцию предсердий. Частую ЧПЭС проводят в течение 2-15 секунд. Если при проведении ЧПЭС развилась фибрилляция предсердий, не пытайтесь ее устранить при помощи чреспищеводной стимуляции – это бесполезно.
Противопоказано проведение залповой, частой и сверхчастой ЧПЭС при наличии антерограднных дополнительных путей проведения с коротким рефрактерным периодом и высокой (более 200-300 имп/мин.) предсердно-желудочковой проводимостью. У таких пациентов, а также при любых формах тахикардии для восстановления синусового ритма может применяться программированная ЧПЭС. Для этого необходим кардиостимулятор, воспринимающий зубец Р или зубец R на наружной ЭКГ и дающий возможность наносить на сердце импульс (или залп импульсов) через 10-20 мс с регулируемой от 400 до 100 мс задержкой от каждого зубца Р или R.
Постепенно уменьшая задержку экстрастимула, попадают в зону кардиоцикла (так называемое "окно" тахикардии), в которой экстрастимул способен прервать механизм риентри и восстановить синусовый ритм. В случае невозможности восстановления синусового ритма одиночным программированным стимулом применяют программированную ЧПЭС залпом импульсов, при этом возможно изменение не только числа импульсов и задержки первого стимула от зубца Р или R, но и задержки между стимулами в залпе.
Осложнения
Если фибрилляция предсердий имеет нормосистолическую форму и длительно сохраняется, исследование прекращают и оставляют больного под наблюдением. При пароксизме фибрилляция предсердий с высокой частотой желудочкового ритма, особенно при резком ухудшении состояния больного, проводят кардиоверсию. В более легких случаях назначают антиритмики.
В редких случаях ЧПЭС может провоцировать развитие аритмий в виде желудочковых тахикардий или фибрилляции предсердий с высокой частотой проведения к желудочкам. Последнее особенно опасно у пациентов с WPW синдромом, имеющих высоко активные ДПЖС (дополнительные предсердно-желудочковые соединения), так как может привести к развитию фибрилляции желудочков.
К менее тяжелым осложнениям относятся: носовые кровотечения, ущемление электрода в носовых ходах, болезненность под контактами во время стимуляции. Сокращение диафрагмы и мышц грудной клетки требует изменения положения электрода и уменьшения амплитуды импульса.



